Виды проводниковой анестезии – проводниковая анестезия, виды, показания к применению, осложнения.
Проводниковая анестезия.
В последнее время этот вид анестезии занял видное место среди методов анестезиологического обеспечения, особенно при оперативных вмешательствах на конечностях.
Аналгезия обеспечивается за счет подведения местного анестетика к нервному стволу или нервному сплетению, проксимальнее иннервируемой ими зоны и периферической блокады болевой импульсации. В зависимости от локализации места перерыва болевой чувствительности различают следующие виды проводниковой анестезии: стволовую, плексусную (анестезию нервных сплетений), эпидуральную и спинномозговую.
Для проведения проводниковой анестезии применяют 1-2 % растворы лидокаина, тримекаина и 0,5-0. 75 % растворы бупивокаина.
Стволовая анестезия.
Анестезирующий раствор вводится в область расположения нервного ствола, осуществляющего иннервацию зоны операции. Наиболее часто применяются: анестезия по Лукашевичу – Оберсту ( операции на пальцах), анестезия по Усольцевой (операции на кисти), блокада бедренного, седалищного нервов (операции на нижних конечностях).
Проводниковая анестезия по Лукашевичу-О б е р с т у .
На основание пальца накладывается резиновый жгут, дистальнее которого справа и слева от кости вводят из 2 точек по 1-2 мл 1-2 % новокаина (лидокаина). В результате анестезирующее вещество оказывается в непосредственной близости от нервов пальца, проходящих по его боковой поверхности. Анестезия наступает через 5-7 минут. Применяют при операциях на пальцах (вскрытие панариция).
Анестезия нервных сплетений (плексусная).
Анестезирующий препарат вводится в область сплетения, иннервирующего конечность. Наиболее часто в клинической практике применяется блокада плечевого сплетения по Куленкампфу. Использование блокады плечевого сплетения даёт возможность выполнять на верхней конечности операцию любой сложности.
Детальная техника выполнения блокад нервных стволов и сплетений изложена в специальных руководствах. Остановимся только на некоторых общих вопросах. Эффективность и безопасность стволовой и плексусной анестезий зависят от знания топографической анатомии нервных образований и от тщательности соблюдения правил выполнения. Во время выполнении анестезии необходимо получить парестезию при введении иглы. Обычно ориентируются на появление при пункции в конечности «стреляющей» боли или чувства онемения, это свидетельствует о попадании иглы в нервный ствол. В случае появления из иглы крови, пунктирован сосуд. Раствор анестетика лучше вводить периневрально, веерообразно, как можно ближе к нерву. Эдоневральное введение может приводить к развитию тяжелых невритов. Анестезия наступает через 10-15 мин и продолжается в течение 2-4 ч. При этом в первую очередь возникает анестезия проксимальных отделов, а затем – дистальных.
Абсолютными противопоказаниями к проведению проводниковой и плексусной анестезии являются наличие гнойно-воспалительных заболеваний, инфицированных ран в зоне блокады. Относительными противопоказаниями считаются — тяжелые гиповолемические состояния.
studfile.net
Проводниковая анестезия
Проводниковой (или регионарной) называют анестезию, достигаемую путём подведения местного анестетика к нервному стволу или нервному сплетению проксимальнее иннервируемой им зоны, где предстоит операция. Особенностью проводниковой анестезии является постепенное начало её действия (в отличие от инфильтрационной), при этом в первую очередь достигается анестезия проксимальных отделов, а затем — дистальных, что связано с особенностью строения нервных волокон.
Основные анестетики для проводниковой анестезии: прокаин, лидокаин, бупивакаин. Используют небольшие их объёмы, но достаточно высокие концентрации (1-2% растворы).
Местный анестетик вводят обычно периневрально в определённых для каждого нервного ствола зонах. Наибольшее распространение получили следующие виды проводниковой анестезии:
• анестезия по Лукашевичу-Оберсту — при операциях на пальцах;
• анестезия по Усольцевой — при операциях на кисти;
• блокада плечевого сплетения при операциях на верхней конечности;
• блокада бедренного, седалищного и запирательного нервов при операциях на нижней конечности.
Пример. Анестезия по Лукашевичу-Оберсту, наиболее часто используемая при вскрытии панариция. На основание пальца накладывают жгут, дистальнее него справа и слева от кости вводят из 2 точек по 1-2 мл 1-2% прокаина (или лидокаина), после этого через 5-7 мин после проверки достижения анестезии (укалывание иглой) производят разрез. В последнюю очередь наступает анестезия ногтевой фаланги (через 7-10 мин).
Следует отметить, что проводниковую анестезию, наряду со спинномозговой и перидуральной, всё чаще используют в современной хирургии как самостоятельно, так и в комбинации с нейролептаналгезией и другими методами общего обезболивания.
Эпидуральная и спинномозговая анестезия
Эпидуральная (перидуральная) и спинномозговая анестезии схожи как по технике выполнения, так и по уровню блокады проведения болевого импульса (корешки спинного мозга). Эти виды анестезии в настоящее время широко используют при операциях на нижних конечностях, нижних частях брюшной стенки и брюшной полости. При этом возможны и самостоятельное их применение, и комбинация с методами общей анестезии.
Эпидуральная анестезия
Метод технически более сложный, чем спинномозговая анестезия, но имеет меньше осложнений, что связано с отсутствием повреждения мозговых оболочек.
При проведении эпидуральной анестезии используют лидокаин или бупивакаин. Пункцию осуществляют в положении больного на боку или сидя. При этом больной максимально наклоняется вперёд для увеличения промежутков между остистыми отростками (рис. 7-3).
После анестезии кожи берут специальную иглу, а в шприц набирают анестетик с пузырьком воздуха. Делают пункцию между остистыми отростками на необходимом для операции уровне. Иглу продвигают до жёлтой связки, а затем через неё (рис. 7-4). При этом ввести раствор анестетика практически невозможно, пузырёк воздуха в шприце сжимается. После прохождения связки пузырёк расширяется, и раствор легко начинает поступать внутрь. Такое падение сопротивления — основной признак проникновения в перидуральное пространство. Анестетик может быть введён однократно (для не очень продолжительных операций), но возможна и установка катетера через просвет иглы с дробным введением анестетика как во время, так и после операции. Адекватный признак нахождения в перидуральном пространстве — умеренная артериальная гипотензия (снижение АД на 10-20 мм рт.ст) после введения пробной дозы анестетика.
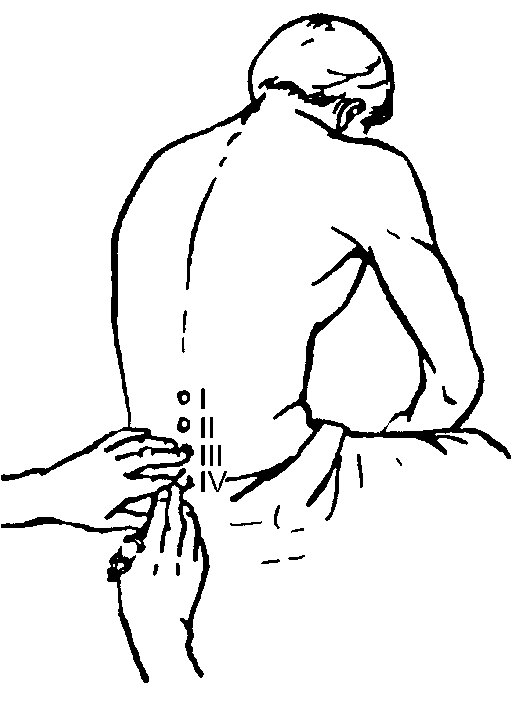
Рис. 7-3.
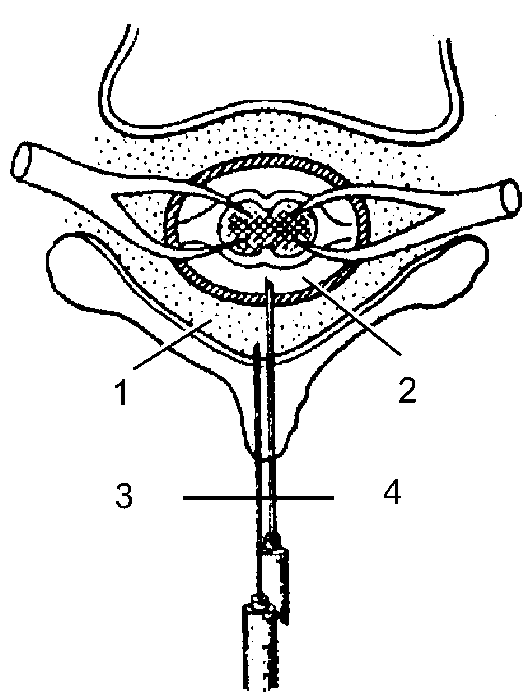
Рис. 7-4. Пункция эпидурального и субдурального пространств: 1 — эпидуральное пространство; 2 — субдуральное пространство; 3 — игла в эпидуральном пространстве; 4 — игла в субдуральном пространстве
studfile.net
Проводниковая анестезия в стоматологии: виды, показания и противопоказания
Проводниковая анестезия в стоматологии применяется в том случае, если пациенту требуется продолжительное по времени лечение. Что такое проводниковая анестезия в стоматологии? Ее применение обеспечивает обезболивание достаточно значительного участка верхней или нижней челюсти на достаточно долгий срок. Выполняется внутриротовым и внеторотовым способом. Из названий понятно, что при использовании внутриротового метода лекарство поступает способом прокола ротовой полости изнутри, а вот внеротовой способ предполагает прокол с внешней стороны, через кожу.
Виды проводниковой анестезии в стоматологии
Как мы уже говорили, проводниковая анестезия применяется в стоматологии на нижней и верхней челюсти, для этого используются разные ее виды.
Проводниковая анестезия зуба для верхней челюсти:
- Инфраорбитальная
Используется при терапии клыков, резцов и премоляров
С помощью нее лечатся моляры
Здесь полностью обезболивается вся зона, где располагаются резцы и клыки
Проводниковое обезболивание в стоматологии для нижней челюсти:
Во время ее применения чувствительность теряет вся половина челюсти, на которой проведена манипуляция
- Технология Берше-Дубова
Используется для проведения длительных челюстно-лицевых операций
При ней теряют чувствительность премоляры и моляры
Для терапии резцов, клыков и премоляров
Проводниковая анестезия в стоматологии, что это такое
vnarkoze.ru
что это, виды проводниковой анестезии

Что такое проводниковая анестезия
Проводниковая анестезия (conduction anesthesia) отличается от других методов проведения регионарного обезболивания тем, что блокирует работу нервов в определенном участке. Она вводится в организм посредством инъекции именно в ту часть ротовой полости, где будет проводиться лечение. Иногда укол делают в сам нерв, обеспечивая тем самым его полное отключение на некоторое время.
Такой вид местного наркоза имеет массу преимуществ:
- Он не действует на нервную систему со стороны мозга, поэтому не влечет за собой последствий, связанных с ее работой.
- Действие одного укола может продолжаться в течение 6–8 часов, поэтому такой метод обезболивания применяют даже при сложном хирургическом вмешательстве.
- Анестетик действует достаточно быстро, поэтому лечение можно начать сразу же.
- Проводниковое обезболивание применяется даже в детской стоматологии.
- Подобная анестезия доступна довольно давно, поэтому сегодня она используется даже в самых маленьких клиниках.
Из недостатков проводникового местного наркоза можно отметить лишь небольшую боль от самого укола. Если инъекция делается детям, то перед этим на их десны наносят замораживающий гель.
Противопоказания к проводниковой анестезии
Проводниковый местный наркоз — довольно безопасный способ обезболивания, но даже у него есть противопоказания, среди которых:
- Аллергия на отдельные компоненты анестетика. Противопоказание можно обойти, просто заменив раствор или используя другой метод заморозки нервных окончаний.
- Серьезные нарушения в работе сердечно-сосудистой системы. В первую очередь в эту группу противопоказаний входят инфаркты и инсульты.
- Сахарный диабет, особенно первого типа.
- Любые нарушения в работе эндокринной системы.
Помимо абсолютных, есть и относительные противопоказания. К примеру, инфекционные заболевания. При их наличии стоматолог просто перенесет дату проведения процедуры на более благоприятное время.
Виды анестезии
Проводниковая анестезия столь популярна в стоматологии из-за того, что с ее помощью можно воздействовать только на отдельный участок нервной системы. Исходя из места введения инъекции, можно поделить данный тип анестезии на следующие разновидности:
- мандибулярная;
- торусальная;
- ментальная;
- туберальная;
- резцовая;
- небная.
Резцовая
Резцовая анестезия необходима при лечении зубов в зоне улыбки. Она позволяет отключить нервы в передней части верхней челюсти.
Резцовый регионарный наркоз может быть внеротовым и внутриротовым. В первом случае специалист делает укол в носогубное углубление, сам шприц вводится в ноздрю. Во втором – укол делают в небольшое углубление за резцами.
При использовании резцовой анестезии сильно увеличивается риск кровотечения в области введения инъекции. Если соблюдать правила гигиены и защитить поврежденный участок от бактерий, никаких последствий не будет.
Небная
Небный проводниковый наркоз используется при проведении серьезных операций. Инъекцию делают недалеко от линии соединения мягкого и твердого неба. В результате происходит обезболивание большого участка верхней челюсти, отключается сразу несколько нервов.
Обычно после применения небной анестезии проводят протезирование, наращивание костной ткани в альвеолярном отростке или имплантацию.
Подглазничная
Подглазничное обезболивание используется при лечении клыков, передних резцов и премоляров. Оно позволяет отключать периферические ответвления подглазничного нерва. Такой местный наркоз может быть внеротовым и внутриротовым. В первом случае препарат вводится внутриканально, укол делают в непосредственной близости от нерва. Во втором – инъекцию вводят в складку, которая находится между центральными и боковыми резцами.
Такой вариант обезболивания является наиболее безопасным, поскольку не затрагивает сами нервы – средство вводится возле них.
Мандибулярная
Мандибулярный регионарный наркоз используется при восстановлении зубов нижней челюсти. Метод необходим для отключения нижнелуночкового нерва.
Техника введения обезболивающего препарата:
- Анестетик вводится в нижнюю челюсть, в область, которая располагается на 1 см глубже зубов мудрости. Игла проникает в мягкие ткани до соприкосновения с костью.
- Средство вводится непосредственно в основание нижней челюсти, в самую середину. Такой метод введения анестетика помогает практически полностью обезболить нижнюю часть лица, отключив сразу несколько нервов. Поскольку при неправильном применении метод может быть опасен, к нему прибегают только в тех случаях, когда недоступны другие способы обезболивания.
Торусальная
При торусальном виде проводниковой анестезии препарат проникает в нижнечелюстной валик. Метод безопасен для пациента и используется перед сложным лечением, так как позволяет обезболить большую часть нижней области лица.
Из недостатков торусального обезболивания стоит отметить гематомы, которые практически всегда образуются после заморозки нервов в этой области. Дело в том, что инъекцию делают в мягкие ткани, которые пронизаны кровеносными сосудами и нервами.
Ментальная
При ментальном наркозе блокируются импульсы нервов в области премоляров, резцов, лингвальной поверхности челюсти, подбородка и нижней губы. Поэтому такая техника введения местного наркоза применяется для лечения именно этих участков челюсти.
Укол делают в подбородочное отверстие возле основания нервного ствола. Оно находится за нижней губой в участке между 4 и 5 зубом. Игла вводится до самой кости, поэтому ментальная регионарная инъекция очень тяжело переносится.
Туберальная
Туберальный местный наркоз применяется для обезболивания заднего участка нижней челюсти. Обычно он используется при сложном и простом лечении жевательных зубов и при удалении восьмерок.
В зависимости от места введения укола выделяют две техники проведения туберального обезболивания:
- Препарат вводится в скуло-альвеолярный гребень. Он находится сбоку от носа, около складки, которая обычно образуется при широкой улыбке. Перед уколом специалист зажимает мягкие ткани, чтобы точно попасть иголкой в нужный нерв.
- Средство вкалывают в область под вторым моляром. Перед этим нужно хорошо зафиксировать рот и губы, чтобы они не мешали уколу.
Проводниковая анестезия – это метод обезболивания, используемый в стоматологии при лечении всех зубов. В подавляющем большинстве случаев специалисты выбирают именно такой вариант местного наркоза. Отказ от него может быть связан только с аллергией на отдельные компоненты препарата.
stomaget.ru
Проводниковая анестезия: преимущества и разновидности обезболивания
Проводниковая анестезия – разновидность местного обезболивания, при котором анестезирующий раствор вводится не в месте предполагаемого оперативного вмешательства, а в область нерва, иннервируемого данный участок. Это наиболее часто применяемый метод для анестезии зубов нижней челюсти.
Анестетик вводится в непосредственной близости от нерва, после чего его волокна пропитываются обезболивающим раствором и наступает анестезия.
Содержание статьи:
Преимущества
Данный вид обезболивания имеет некоторые преимущества по сравнению с инфильтрационной анестезией:
- Обезболивается более значительный участок челюсти, вследствие чего можно удалять несколько зубов, новообразования, безболезненно вскрывать поднадкостничные абсцессы.
- Для адекватной анестезии необходимо меньшее количество обезболивающего раствора, чем при инфильтрации.
Виды
Проводниковое обезболивание подразделяется на:
- Центральное (анестезия ствола верхнечелюстного или нижнечелюстного нерва).
- Периферическое (подглазничная, мандибулярная, торусальная, ментальная, туберальная, небная, резцовая).
Далее рассмотрим разновидности проводниковой анестезии:
На нижней челюсти:
- Мандибулярная – самый популярный метод обезболивания зубов нижней челюсти. Проводится при широко открытом рте пациента, вкол иглы – на границе нижней и средней трети крыловидно-нижнечелюстной складки, при этом шприц располагается на уровне премоляров противоположной стороны челюсти. После продвижения иглы до упора в кость (приблизительно на 2,5-4 см.) и введения 1-2 мл. анестетика шприц переводят на другую сторону челюсти и продвигают еще на 1,5-2 см., по ходу выпуская еще 1-2 мл. Блокируется нижний альвеолярный и язычный нервы, обезболиваются зубы (моляры, премоляры и клык) и окружающая их слизистая оболочка, отдельные участки нижней губы и языка.
- Торусальная – отличие от мандибулярной заключается в дополнительном обезболивании щечного нерва. Техника проведения: шприц располагается на уровне моляров противоположной стороны челюсти, вкол проводится в латеральный скат крыловидно-нижнечелюстной складки между ее верхней и средней третью. Иглу продвигают до упора в кость, где выпускать анестезирующий раствор.
- Ментальная – применяется для обезболивания переднего участка нижней челюсти. Существует внутриротовой и внеротовой методики, чаще пользуются внутриротовым. Вкол проводят в переходную складку на уровне первого моляра, направление иглы – внутрь, вперед и вниз. На уровне верхушки корня второго премоляра вводят анестетик в размере 0,5-1 мл. Зона анестезии: нижние резцы, клыки и премоляры соответствующей стороны, альвеолярный откросток и слизистая оболочка, мягкие ткани нижней губы и подбородка.
На верхней челюсти:
- Подглазничная – к данной разновидности проводниковой анестезии прибегают при обезболивании переднего участка верхней челюсти (верхние премоляры, клыки и резцы, слизистая оболочка и альвеолярный отросток с вестибулярной стороны вышеуказанных зубов, передняя стенка верхнечелюстной кости, нижнее веко, кожа подглазничной области, крыло носа). Техника внутриротового способа: верхнюю губу оттягивают шпателем или стоматологическим зеркалом, вкол проводят в переходную складку в проекции между корнями первого и второго резца, далее продвигают иглу кнаружи, кзади и кверху и выпускают анестетик.
- Туберальная – проводится для обезболивания верхних моляров, окружающего их альвеолярного отростка, слизистой оболочки (в том числе гайморовой пазухи). Чаще применяют внутриротовой метод, согласно которому вкол проводят чуть ниже переходной складки на уровне второго верхнего моляра, иглу продвигают до 2,5 см., где и выпускают анестетик.
- Резцовая – после выполнения данной анестезии выключается носонебный нерв, при этом обезболиваются зубы от клыка до клыка и слизистая оболочка твердого неба. Техника проведения: при широко открытом рте делают укол в области основания резцового сосочка и выпускают 0,2-0,3 мл. анестезирующего раствора.
- Небная – обезболивание большого небного нерва, который выходит на твердом небе через одноименный канал (на 5 мм. кпереди от задней границы твердого неба). Вкол иглы проводят, отступя несколько миллиметров от проекции данного отверстия, направление иглы – кзади и кверху, количество вводимого анестетика – 0,1-0,5 мм. Обезболиваются зубы соответствующей стороны (от клыка до последнего моляра), слизистая оболочка и костная ткань твердого неба.
Несмотря на широкий выбор способов проводникового обезболивания, наиболее часто врачи-стоматологи пользуются мандибулярной анестезией на нижней челюсти и инфильтрационной – на верхней.
Советуем к прочтению: Показания и разновидности местного обезболивания в стоматологии
Оценка статьи:
Загрузка…Поделиться с друзьями:
stom4you.ru
Проводниковая анестезия — цена, показания
Эта статья расскажет Вам:
- для чего используется проводниковая анестезия;
- в чем заключаются ее преимущества;
- какие существуют противопоказания к введению проводниковых анестетиков.
Эффективное обезболивание является важным элементом качественного лечения всех стоматологических проблем. Анестезия облегчает состояние пациента и упрощает работу врача. Проще говоря, пациент не боится лечить зубы, а врачу не нужно опасаться, что пациент вздрогнет от боли во время тонкой стоматологической манипуляции. В практике стоматологов применяется несколько видов анестезии, а наибольшее распространение получила проводниковая анестезия, как самая действенная методика обезболивания.
 Проводниковое обезболивающее действует местно. Препарат поступает в организм пациента путем инъекции определенного вещества. Характерным отличием такого вида обезболивания является принцип действия препарата. Анестетик вводится не в ту область, где предстоит вмешательство оперативного плана, а в район нерва, связывающего участок операции с головным мозгом. Таким образом удается заблокировать болевые сигналы: они не доходят до мозга, и пациент их не чувствует.
Проводниковое обезболивающее действует местно. Препарат поступает в организм пациента путем инъекции определенного вещества. Характерным отличием такого вида обезболивания является принцип действия препарата. Анестетик вводится не в ту область, где предстоит вмешательство оперативного плана, а в район нерва, связывающего участок операции с головным мозгом. Таким образом удается заблокировать болевые сигналы: они не доходят до мозга, и пациент их не чувствует.
Проводниковая анестезия в стоматологии выполняется одним из двух способов: внутриротовым и внеторотовым. Из этих названий следует, что внутриротовой метод подразумевает прокалывание тканей полости рта изнутри, а внеротовое введение препарата осуществляется через кожу лица пациента. Как правило, инъекции сильных болевых ощущений не вызывают, и во время укола пациент ощущает лишь дискомфорт в районе прокола мягкой ткани. После введения анестетика возникает чувство распирания и жжения, но эти ощущения также легко переносятся. Спустя десять-пятнадцать минут анестезия начинает работать, и стоматолог может приступать к необходимым операциям. Обычно проводниковая анестезия предшествует длительному врачебному вмешательству в десны, зубы или кости челюсти, так как ее действие длится на протяжении двух-трех часов.
Показания к использованию проводниковой анестезии
 Наиболее часто анестезия проводниковая применяется на нижней челюсти, так как мощность используемых лекарств позволяет обезболивать более объемную область, тогда как при операциях на тонкой верхней челюсти хватает инфильтрационной анестезии. Основные показания к использованию анестезии проводникового типа следующие:
Наиболее часто анестезия проводниковая применяется на нижней челюсти, так как мощность используемых лекарств позволяет обезболивать более объемную область, тогда как при операциях на тонкой верхней челюсти хватает инфильтрационной анестезии. Основные показания к использованию анестезии проводникового типа следующие:
- Удаление жевательных сегментов нижнего ряда зубов.
- Множественная одновременная экстракция сегментов верхней челюсти.
- Оперативное вмешательство в зубные корни.
- Хирургическая операция на костях челюсти.
- Вскрытие очагов воспаления в полости рта.
- Лечение серьезных заболеваний мягких тканей полости рта.
Кроме того, проводниковые анестетики вводят пациентам, нуждающимся в общем наркозе при наличии противопоказаний к таковому, а также в случаях, когда низкая эффективность инфильтрационных анестетиков не позволяет обезболить требуемый участок. Некоторые проводниковые обезболивающие препараты(например, лидокаин) можно вводить беременным, если с лечением нельзя подождать до родов.
Позвоните нам прямо сейчас!
☎+38 (057) 750-69-22 ☎+38 (067) 950-48-30 ☎+38 (050) 957-05-83 ☎+38 (063) 484-88-80
И мы поможем выбрать Вам хорошего стоматолога всего за несколько минут!
Противопоказания к введению проводниковых анестетиков
Аллергическая реакция/непереносимость лекарственного средства.
- Возраст пациента до двенадцати лет.
- Беременность.
- Топографические изменения в районе челюсти.
- Инфекция полости рта либо инфицирование мягких тканей лица.
- Психические расстройства.
- Заболевания сосудов и сердца.
- Сахарный диабет декомпенсированной формы.
Перед процедурой обезболивания врач должен убедиться в отсутствии противопоказаний к введению в организм пациента конкретного препарата. При невозможности использования одного препарата в некоторых случаях можно подобрать другой, это делается, к примеру, при аллергии на определенные лекарственные вещества.
Виды проводниковой анестезии
 Проводниковая анестезия на нижней челюсти представлена такими методиками:
Проводниковая анестезия на нижней челюсти представлена такими методиками:
1. Мандибулярная. Это самый популярный способ обезболивания нижней челюсти, снимающий чувствительность с язычного и нижнеальвеолярного нервов. После введения препарата ряд зубов со стороны укола, внутренняя слизистая оболочка и часть альвеолярной костной ткани обезболивается.
2. Торусальная. Обезболиваются те же участки, что и в предыдущем случае плюс щечный нерв, то есть блокируется язычный, нижний альвеолярный и щечный нервы. Укол снимает чувствительность с нижнего ряда зубов, кожи, слизистых оболочек, тканей подбородка, ткани кости нижней челюсти, подъязычной зоны и частично язычной.
 3. Ментальная. Обезболивается передняя область нижней челюсти. В зону анестезии попадают: альвеолярный отросток, слизистая оболочка, мягкие ткани подбородка и нижней губы, нижние резцы, премоляры и клыки со стороны укола.
3. Ментальная. Обезболивается передняя область нижней челюсти. В зону анестезии попадают: альвеолярный отросток, слизистая оболочка, мягкие ткани подбородка и нижней губы, нижние резцы, премоляры и клыки со стороны укола.
Проводниковая анестезия верхней конечности (челюсти) проводится такими способами:
- Подглазничный. Обезболивается передний участок верхней челюсти. Область действия: верхние премоляры, резцы и клыки, примыкающие к ним мягкие и костные ткани, крыло носа, кожа подглазничной области, нижнее веко.
- Туберальный. В зону обезболивания входят верхние моляры и окружающие их костные и слизистые ткани (в том числе слизистые гайморовой пазухи).
- Резцовый. Анестетик действует на носонебный нерв, обезболиваются клыки и резцы, а также слизистые твердого неба и костные ткани.
- Небный. Обезболиваются зубы со стороны укола от клыка до последнего моляра, слизистые и костные ткани твердого неба.
Преимущества и недостатки проводниковой анестезии
 Проводниковая анестезия имеет сильные и слабые стороны. К преимуществам этого метода причисляют такие моменты:
Проводниковая анестезия имеет сильные и слабые стороны. К преимуществам этого метода причисляют такие моменты:
- Длительный срок обезболивания. В течение двух-трех часов врач имеет возможность спокойно проводить даже сложные стоматологические операции.
- Небольшое количество вводимого анестетика. Проводниковые обезболивающие эффективны, если их вводить в организм в небольших количествах. Чем меньше анестезии попадает в организм, тем меньше осложнений вызывает препарат, и тем быстрее он выводится.
- Относительно невысокая стоимость анестезии. Поскольку не требуется много анестетика, проводниковое обезболивание не считается очень дорогим.
- Возможность глубокого и обширного обезболивания. Анестетик проникает глубоко, обезболивая не только мягкие, но и костные ткани, что позволяет проводить операции на костях челюсти.
- Введение анестезии вне очага воспаления. Анестетик поступает не прямо в область лечения, а в нерв, отвечающий за эту область.
- Снижение уровня слюноотделения. Врачу не нужно отвлекаться на удаление лишней слюны изо рта пациента.
Недостатком методики можно считать сложную технологию ее выполнения. Врач должен иметь опыт работы с анестезирующими веществами, чтобы правильно ввести препарат и рассчитать необходимую дозу. В противном случае высока вероятность повреждения кровеносных сосудов по соседству с блокируемыми нервами и снижения эффективности анестезии.
Где в Харькове найти хорошего дантиста?
 Если Вы интересуетесь, что такое стоматологическое обезболивание и как оно работает, то, вероятнее всего, собираетесь посетить зубного врача. Современная стоматология гарантирует лечение зубов без боли – это стандарт стоматологического искусства, но залогом эффективного лечения является мастерство специалиста. Врач, обладающий недостаточной квалификацией, не сможет качественно избавить Вас от проблем с зубами, поэтому если уж доверять свое здоровье специалисту, то обязательно проверенному. Вот только самостоятельно проверять квалификацию врача может быть для здоровья рискованно.
Если Вы интересуетесь, что такое стоматологическое обезболивание и как оно работает, то, вероятнее всего, собираетесь посетить зубного врача. Современная стоматология гарантирует лечение зубов без боли – это стандарт стоматологического искусства, но залогом эффективного лечения является мастерство специалиста. Врач, обладающий недостаточной квалификацией, не сможет качественно избавить Вас от проблем с зубами, поэтому если уж доверять свое здоровье специалисту, то обязательно проверенному. Вот только самостоятельно проверять квалификацию врача может быть для здоровья рискованно.
Потому мы предлагаем Вам позвонить в информационную службу «Гид по Стоматологии», и доверить нам поиск толкового стоматолога.
Доверившись нашей службе бесплатной информационной поддержки потенциальных клиентов стоматологических заведений, Вы гарантированно получите:
- профессиональную консультацию на предмет Вашей проблемы;
- оперативные ответы на все интересующие Вас стоматологические вопросы;
- данные о стоматологическом заведении, в котором Вам гарантированно помогут;
- информацию о хорошем зубном враче, чей опыт и квалификация не оставляют сомнений.
Внимание!!! Данная услуга предоставляется бесплатно и с гарантией качества. Доверьте свой выбор профессионалам.
С этой статьей читают:
guide-dental.com.ua
Проводниковая анестезия — Вся правда о наркозе

Проводниковая анестезия верхней конечности
Что такое проводниковая анестезия
Проводниковая анестезия – это один из видов анестезии, при котором выполняется блокирование нервной передачи в той области тела, где планируется выполнение операции, что проявляется полным обездвиживанием и обезболиванием.
Синонимы проводниковой анестезии: блокада нервов, периферическая анестезия, нервная анестезия, стволовая анестезия, нервная блокада, проводниковый наркоз.
Проводниковая анестезия является одной из разновидностей регионарной анестезии.
Что чувствует пациент во время проводниковой анестезии
В месте проведения проводниковой анестезии пациент может испытывать различные ощущения. В момент прокола иглой – либо небольшой дискомфорт, либо некоторую болезненность, выраженность которой не больше, чем боль, ощущаемая при взятии на анализ крови из вены. В момент введения местного анестетика в обезболиваемой области могут возникать чувства тяжести, распирания, жара. Если при проведении проводниковой анестезии не возникает никаких технических сложностей, то продолжительность неприятных ощущений исчисляется всего лишь несколькими секундами.
При проведении операции проводниковая анестезия гарантирует полное отсутствие боли при ясном сознании пациента. Если же пациент чувствует беспокойство и хочет поспать, то проводниковая анестезия может быть скомбинирована с седацией.
Как работает проводниковая анестезия
Обезболивание при проводниковой анестезии достигается благодаря блокаде нерва или группы нервов, по которым идёт передача болевого импульса от источника боли (места операции) к головному мозгу, обрабатывающему этот сигнал и выдающему его нам уже непосредственно в виде ощущения боли. В зависимости от того, какой именно нерв будет блокирован – анестезия той или иной области тела и наступит.
Как выполняется проводниковая анестезия
Технически проводниковая анестезия представляет собой один или несколько уколов раствора местного анестетика в область, где расположен необходимый для блокады нерв. Для того чтобы регионарная анестезия подействовала, лекарственный препарат должен быть введен в непосредственной близости от нерва — в нескольких долях миллиметра от него. Если местный анестетик будет введен чуть дальше нерва, то анестезия не разовьётся, а пациент при операции будет ощущать боль, что потребует изменения тактики анестезии, в частности, применения другого вида наркоза. В том случае, когда местный анестетик будет введен непосредственно в сам нерв, может развиться такое осложнение анестезии, как нейропатия (см. ниже).
Какие операции можно проводить под проводниковой анестезией
К сожалению, в силу анатомических особенностей организма человека при помощи проводниковой анестезии можно обезболить не любую часть тела. Поэтому примерный перечень основных операций, которые могут быть обезболены при помощи проводниковой анестезии, будет следующим: операции на верхних и нижних конечностях, операции по удалению паховой или бедренной грыжи, некоторые операции на половых органах, операции на щитовидной железе, операции на сонных артериях, стоматологические операции.
Какие бывают осложнения проводниковой анестезии
К наиболее серьёзным осложнениям проводниковой анестезии относятся развитие нейропатии, а также возникновение неблагоприятной реакции на местный анестетик.
Неблагоприятная реакция на местный анестетик проявляется или развитием аллергической реакции, или системной реакцией организма. Системная реакция организма возникает при случайном непреднамеренном введении раствора местного анестетика в кровеносный сосуд, она может проявиться сердечной аритмией, головокружением, слабостью, потерей сознания. Аллергическая реакция на местный анестетик — явление крайне редкое, встречающееся примерно в 1 случае на 50000 анестезий.
Нейропатия – это повреждение или нарушение работы нерва, проявляющееся различными признаками: чувством «ползанья мурашек», онемением, болью или мышечной слабость в анатомической области, анестезию которой проводили. Однако не стоит огорчаться и пугаться проводниковой анестезии. Частота развития нейропатии не такая уж и большая — менее 1% случаев. Кроме того, в большинстве случаев за несколько месяцев (реже в течение года) происходит полное восстановление работоспособности поврежденного нерва. И, что самое главное, развитие новых технологий проводниковой анестезии позволило свести к минимуму вероятность развития данного рода осложнения.
Что делает проводниковую анестезию максимально безопасной
Максимально безопасной и эффективной проводниковую анестезию делает использование при её проведении нейростимулятора или ультразвука.
Ультразвук помогает выполнять проводниковую анестезию под контролем зрения, а не вслепую, как это было раньше (и иногда ещё встречается на просторах нашей родины). Использование ультразвукового аппарата помогает видеть нерв и иглу, а, следовательно, позволяет ввести местный анестетик в необходимую зону.
Нейростимулятор позволяет точно определить как близко или далеко игла находится от выбранного для блокады нерва.
Использование нейростимулятора и применение ультразвука в проводниковой анестезии позволяют свести к минимуму риск развития нейропатии, случайного внутрисосудистого введения местного анестетика и, что самое главное, значительно повысить успешность выполнения нервного блока, получив, таким образом, стопроцентное качественное обезболивание.
onarkoze.ru
