Стоматит у детей причины и симптомы: Стоматит у детей — причины, симптомы, диагностика и лечение стоматита у ребенка в Москве в клинике «СМ-Доктор»
Стоматит у детей — БЛОГ детской стоматологии УткинЗуб в Москве
Болеют и взрослые. Существует много причин появления стоматита, как и у каждого воспалительного заболевания. Возникнуть он может как результат:
- бактериального заражения полости рта;
- вирусной атаки;
- грибковых заболеваний;
- травм ротовой полости с последующим инфицированием;
- осложнений других заболеваний, сопровождающихся высокой температурой, снижением иммунитета – рецидивирующие стоматиты;
- авитаминозов;
- аллергических заболеваний.
Признаки стоматита
Проявляется стоматит у детей, причины которого перечисленные выше, также по-разному. Но прежде, чем описать симптомы разновидностей воспаления слизистой оболочки рта, мы коротко расскажем о том, как родителям не пропустить начало болезни.
Первые признаки стоматита у детей – это капризничанье и отказ от еды и питья, плаксивость и вялость. Эти нарушения поведения должны насторожить родителей и стать поводом заглянуть в ротик.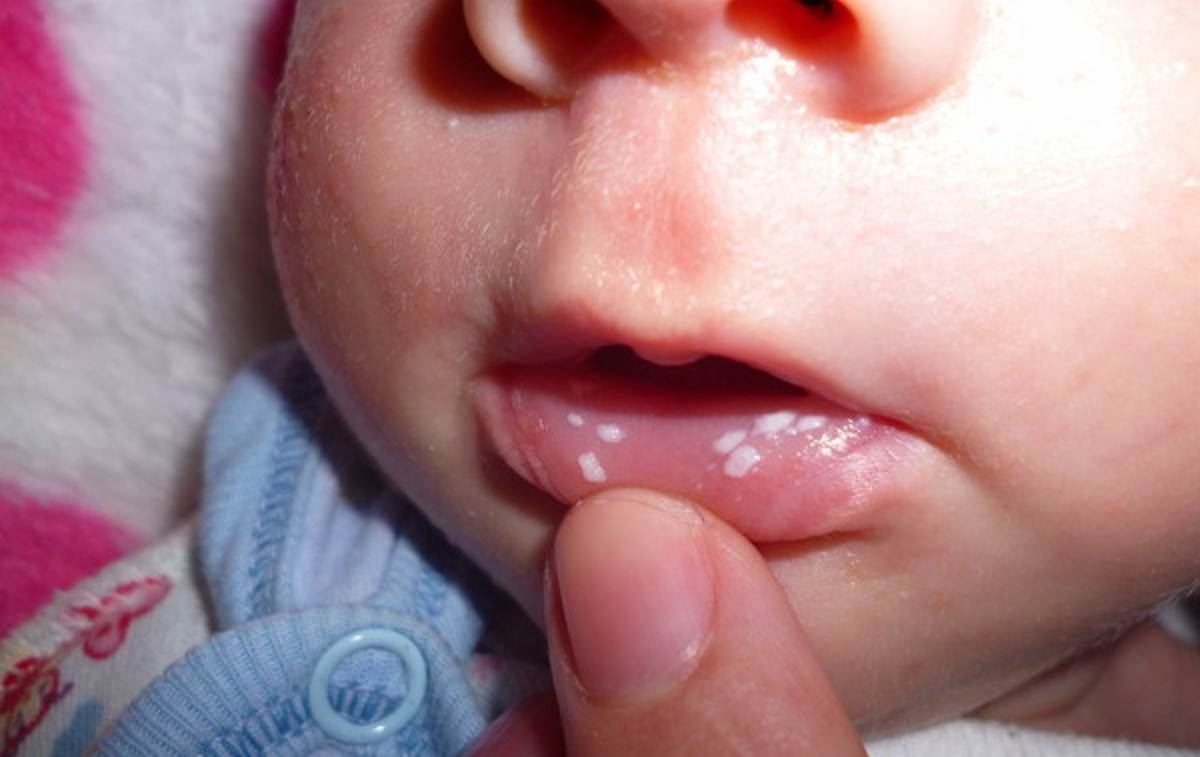 Начинается болезнь ярко-красным, воспаленным состоянием слизистой и десен (катаральная стадия). Практически сразу начинается подъем температуры, а на слизистой появляются различные пятна, пузырьки и язвочки (язвенная стадия).
Начинается болезнь ярко-красным, воспаленным состоянием слизистой и десен (катаральная стадия). Практически сразу начинается подъем температуры, а на слизистой появляются различные пятна, пузырьки и язвочки (язвенная стадия).
Виды стоматита
Стоматит у детей симптомы проявляются разными высыпаниями на слизистой в зависимости от причины возникновения. В статье «Виды стоматита» мы более подробно остановимся на каждой разновидности этого неприятного заболевания.
При вирусном (герпетическом) стоматите – белые пузырьки, которые становятся язвочками.
При афтозном стоматите появляются округлые язвы с серым или желтоватым налетом и ярко-красным ободком.
При бактериальном стоматите (стрептококковом и стафилококковом) на губах появляется толстая корка желтого цвета, которая слипает губы, рот трудно и болезненно открывается.
Грибковые стоматиты имеют эрозии, покрытые белым творожистым налетом, под которыми поверхность ярко окрашенная.
Опасны также травматические стоматиты, которые чаще возникают после приема очень горячей пищи, механических повреждений слизистой оболочки и языка.
Рецидивирующие стоматиты редко сопровождаются повышением температуры.
Ангулярный стоматит (заеды) – последствия авитаминоза и понижения иммунной защиты организма.
Одним общим признаком всех разновидностей стоматита является сильная болезненность, приносящая ребенку страдания. Лечить самостоятельно стоматит мы не рекомендуем, так как схема лечения напрямую зависит от причин, вызывающих воспаление.
виды, симптомы, причины, лечение стоматита у детей в СПб
Симптомы и дальнейшее лечение стоматита у детей зависят от следующих факторов:
- Причина развития заболевания;
- Постоянный или периодический контакт пациента с очагами инфицирования;
- Фактическое состояние иммунной системы больного.
Основные формы стоматита у детей
Прежде чем проводить квалифицированное лечение стоматита у детей, специалист должен диагностировать состояние больного, а также определить форму недуга. В официальной медицинской классификации указываются шесть основных разновидностей стоматита:
- Афтозный проявляется в качестве аутоиммунного нарушения, причинами которого выступают нарушения в работе желудочно-кишечного тракта, травматизация оболочек ротовой полости, влияния аллергенов.
 Афтозный стоматит проявляется в форме воспалительных очагов округлой формы.
Афтозный стоматит проявляется в форме воспалительных очагов округлой формы. - Вирусный стоматит возникает в результате влияния вируса герпеса. Основными проявлениями герпетического типа недуга являются снижение аппетита, повышение температуры тела, боль в мышцах, герпесные высыпания в области ротовой полости.
- Бактериальный стоматит возникает в результате осложнения инфекционного заболевания, причиной которого являются стафилококки и стрептококки. Основными проявлениями данного вида недуга является повышение температуры тела, возникновение гнойных очагов в ротовой полости и корочек на поверхности губ.
- Кандидозный тип недуга провоцируется влиянием грибков типа кандида. Кандидозный стоматит сопровождается повышением температуры тела, ухудшением аппетита, возникновением белого налета на слизистых оболочках ротовой полости.
Ключевые методы диагностики стоматита у детей различного возраста
Перед назначением конкретного типа лечения стоматита у детей, стоматолог должен осуществить квалифицированную диагностику фактического состояния ротовой полости маленького пациента. Начальным этапом диагностики является визуальный осмотр пациента, который позволяет определить наличие вирусного или герпесного типа недуга при оценке основных симптомов и жалоб больного.
Начальным этапом диагностики является визуальный осмотр пациента, который позволяет определить наличие вирусного или герпесного типа недуга при оценке основных симптомов и жалоб больного.
Причину развития стоматита можно определить только после проведения лабораторной диагностики мазка из поверхности слизистой оболочки ротовой полости. При обнаружении сложных форм заболевания, стоматологи предпочитают обратиться за дополнительной консультацией смежных специалистов.
Эффективные методы лечения стоматита у детей
После проведения диагностики и установления причины развития стоматита высококвалифицированный стоматолог определяет наиболее рациональный и эффективный метод лечения в зависимости от возрастных, анатомических и физиологических особенностей пациента. Лечение стоматита у детей проводится с использованием консервативных методов.
Медикаментозное лечение стоматита у детей выступает наиболее популярным и эффективным способом лечения данного недуга. Специалисты подбирают лекарственные препараты различного действия, которые позволяют полностью обезболить очаги инфицирования, эффективно снять распространение воспалительного процесса, а также быстро восстановить пораженные участки слизистой оболочки до нормального состояния.
Высококвалифицированные медицинские сотрудники современной стоматологической клиники предлагают эффективное и гарантированное лечение стоматита у детей на любой стадии развития заболевания. Ключевыми преимуществами сотрудничества с клиникой являются следующие факторы:
- Высокое качество медицинских услуг;
- Европейский уровень сервиса;
- Доступные цены;
- Индивидуальный подход к каждому клиенту;
- Современные методики и лекарственные препараты.
Таким образом, стоматит является одним из наиболее характерных заболеваний ротовой полости у детей различного возраста, лечение которого требует профессионального подхода и участия компетентных специалистов с многолетним опытом работы.
Стоматит у детей: причины, симптомы и способы лечения
Вирусный стоматит
Один из наиболее распространенных контагиозных видов. После завершения инкубационного период на слизистой оболочке ротовой полости формируются пузырьки.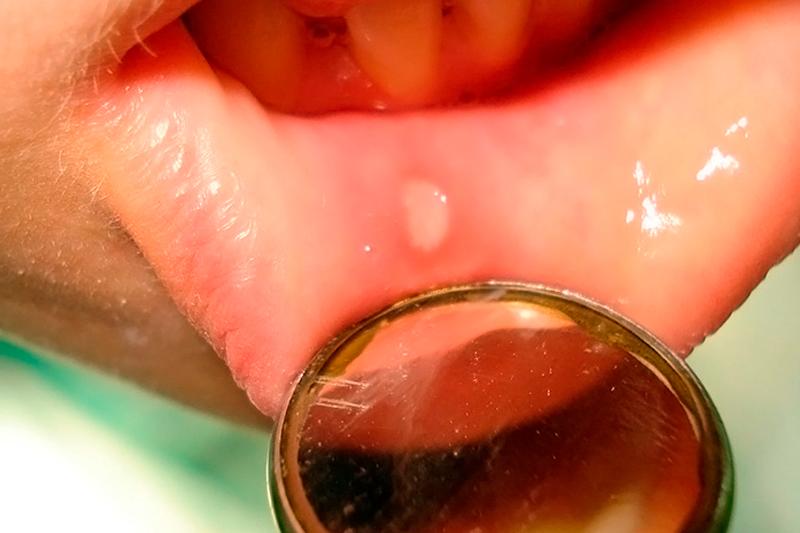
«Узнать» вирусный стоматит у детей легко: по идеально ровной форме и характерному желтому налету на участках эрозии. Единичные пятна часто объединяются в более обширные очаги поражения. Небо, язык, щеки воспалены, имеют малиново-красный оттенок.
Острый герпетический стоматит
Второй по распространенности – герпетический стоматит у детей, симптомы у которого те же, что у вирусного стоматита. Начало болезни напоминает грипп: высокая температура (до 41°), ломота, головная и мышечная боль, увеличенные лимфоузлы.
Сначала становится заметна россыпь мелких пузырьковых образований (их может быть довольно много, до двадцати). Они группируются на небной дуге, языке, щеках, иногда на коже – возле губ и носа. Слизистые набухают, десны тоже красные, воспаленные. На месте лопнувших пузырьков образуются единичные или слитые участки эрозии, быстро покрывающиеся налетом желтоватого или белесого цвета.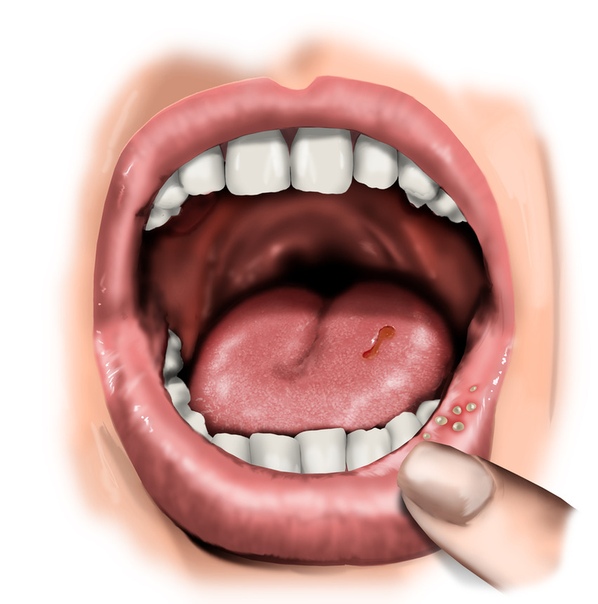
Выздоровление длительное, от 10 суток до двух недель. Как правило, заболевают груднички, достигшие полугода жизни, и маленькие дети до трехлетнего возраста. В этот период естественная защита против вируса герпеса, полученная с кровью матери, пропадает.
Хронический герпетический стоматит
Герпес – это вирус, который изгнать из организма невозможно. Заражение им тоже неизбежно, в цивилизованных странах любой человек является носителем инфекции. Вот почему герпетический стоматит у ребенка с ослабленным иммунитетом периодически рецидивирует. Провоцирующими факторами являются простуда, переохлаждение, прием кортикостероидных препаратов, хронический тонзиллит, кариес, микротравмы десен.
Внешнее проявление болезни не отличается от острой формы этого вида стоматита: те же пузырьки и язвочки. Однако при хроническом течении болезни с периодическими обострениями отсутствует острый период: нет скачка температуры, ребенок сохраняет активность, хотя лимфоузлы увеличиваются.
Хронический афтозный стоматит у детей
Недуг часто развивается на фоне пищевой или медикаментозной аллергии, поэтому в группе риска малыши с выявленной аллергопатологией. Лечением стоматита у детей с такой особенностью занимается вместе со стоматологом еще и врач-аллерголог, иногда – гастроэнтеролог.
Внешне проявляется как образование болезненных круглых очагов, покрытых плотным сероватым налетом, – афт. Все афты имеют четкую форму и яркий ободок. Они гораздо больше по размеру, чем язвочки: могут достигать 5-10 мм.
В отличие от герпетических проявлений, при афтозном стоматите подъем температуры небольшой, хотя слабость есть, десна не отекают и не краснеют. Афты немногочисленны (иногда образуется один участок поражения на языке или под языком, на щеке), прикосновение к ним вызывает сильнейшую боль.
Провоцирует болезнь стафилококк – микроб, который живет в кариозных зубах и зубном (мягком) налете. Болезнь проявляется чаще, если ребенок имеет врожденную, острую или приобретенную патологию желудочно-кишечного тракта, какие-то иммунные нарушения.
Болезнь проявляется чаще, если ребенок имеет врожденную, острую или приобретенную патологию желудочно-кишечного тракта, какие-то иммунные нарушения.
Бактериальный стоматит
Болезненные участки бактериального стоматита небольшие по размеру, неровные, покрыты плотным желтым налетом. На губах малыша иногда формируются желтоватые плотные корочки, есть явных гнилостный запах дыхания, текут слюни. Слизистые воспаленные, темно- или лилово-красные. Видно, что десны рыхлые, кровоточат. Страдает и общее состояние: есть жалобы на ломоту, головную боль, тошноту.
Бактериальный стоматит у детей вызывают стафилококковые и стрептококковые бактерии. Лечение должно быть специфическим, быстрым и правильным.
Кандидозный стоматит
Грибки Кандида (Candida) становятся причиной этой разновидности болезни, от которой страдают новорожденные. Характерный признак заболевания – образование на всей площади языка и щек, на деснах, иногда и на губах творожистого однородного налета молочного цвета. Если снять этот слой, обнажится болезненная кровоточащая язва.
Если снять этот слой, обнажится болезненная кровоточащая язва.
Характерный признак – появление кислого запаха от дыхания грудничка. Малыш не берет грудь и бутылочку, капризничает.
Общие подходы к лечению детского стоматита
Именно от того, какой выявлен стоматит у детей, лечение будет значительно различаться. Тем не менее существуют общие принципы, соблюдение которых облегчит состояние малыша и не усугубит течение болезни.
- Необходим тщательный уход за полостью рта: антисептическое полоскание перед едой и после приема пищи, обязательная, но аккуратная чистка зубов щеткой с самими мягкими щетинками. Грудным детям можно обтирать внутреннюю часть щек специальной салфеткой, пропитанной антисептическим составом.
- Еда для больного ребенка должна быть теплой, такой, чтобы вызывать как можно меньше боли при пережевывании. Запрещены острые, кислые, раздражающие слизистую блюда и твердая пища. Предпочтительны пюре, бульоны, протертая каша.
 Цельное молоко и соки на время стоит исключить.
Цельное молоко и соки на время стоит исключить. - По рекомендации врача можно перед едой наносить на десны и слизистую обезболивающий гель или спрей.
- Чтобы выздороветь быстрее, малышу необходимо обильное питье.
Посуду заболевшего ребенка нужно держать отдельно, тщательно обрабатывать, особенно если в доме есть другие дети. Важно выделить ему отдельное полотенце и игрушки. Если болен новорожденный, кормящим мамам обязательно следует заботиться о чистоте груди, сосок, бутылочек.
Важнейший момент, общий для всех видов заболевания, – не только своевременное и правильное, но и достаточное лечение. Это значит, что даже при значительном облегчении состояния нужно довести до конца курс приема лекарств, назначенных врачом. Если прервать лечение раньше, то патогенные возбудители сформируют стойкую защиту от лекарственных препаратов, и бороться с ними станет трудно.
Лечение острого и хронического герпетического стоматита
Острую форму лечат противовирусными препаратами, эффективными против герпеса. Если недуг стал хроническим, то дополнительно потребуются иммуномодулирующие средства. Для купирования первых острых симптомов врач назначит жаропонижающее, но только если температура выше 38,5°. При более низкой температуре нужно дать иммунной системе малыша возможность поработать – иммунитет будет крепче.
Если недуг стал хроническим, то дополнительно потребуются иммуномодулирующие средства. Для купирования первых острых симптомов врач назначит жаропонижающее, но только если температура выше 38,5°. При более низкой температуре нужно дать иммунной системе малыша возможность поработать – иммунитет будет крепче.
Основной препарат, применяемый для борьбы с вирусами в полости рта в стоматологической и педиатрической практике, – Ацикловир. Он успешно уничтожает герпес, однако лишь на первой стадии, при формировании пузырьковой сыпи. С момента образования язвочек применяются мази и гели для местного лечения.
Хорошо восстанавливает иммунитет и уничтожает вирусную инфекцию Виферон. Благодаря интерферонам и витаминному комплексу в составе он быстро облегчает состояние больного ребенка, особенно если применяется в первые часы недуга. Выпускается в удобных формах: свечи подойдут для новорожденных и годовалых малышей, гель и для ребят постарше.
Третий обязательный компонент лечения стоматита у детей – частое антисептическое полоскание.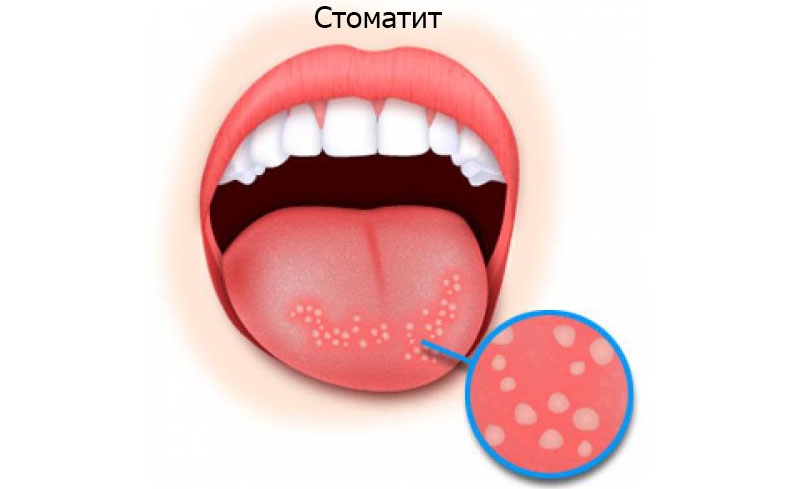 Важно, что подействует только тот препарат, который активен в отношении герпетической вирусной инфекции. Обычно назначается Мирамистин. Бессмысленно полоскать рот настоем трав.
Важно, что подействует только тот препарат, который активен в отношении герпетической вирусной инфекции. Обычно назначается Мирамистин. Бессмысленно полоскать рот настоем трав.
Обрабатывать изъязвленные участки хорошо гелем Холисал, который и лечит, и обезболивает на несколько часов. Сильным заживляющим действием обладает облепиховое масло, Аекол, масло дикой розы (шиповника). Применяются местно, наносятся на слизистую.
Если заболевание возвращается, то есть становится хроническим, то в схему лечения включают иммуно-модулирующие препараты. Самостоятельно применять их или нарушать рекомендации инструкции нельзя: это чревато не повышением, а еще большим снижением иммунитета. Эффективные иммуномодуляторы, например, – Иммунал, Имудон, Амиксин.
Дополнительно повысить иммунитет в области слизистой специальные пасты, обогащенные ферментами.
Лечение стоматита в клинике «3Дентал»: цена, акция
Раньше считалось, что стоматит у взрослых людей встречается редко. Однако на самом деле оказывается, что этим заболеванием страдают многие люди, независимо от возраста. Причин, по которым может развиться стоматит, много, но все они не объясняют полностью механизм заражения и течения заболевания.
Однако на самом деле оказывается, что этим заболеванием страдают многие люди, независимо от возраста. Причин, по которым может развиться стоматит, много, но все они не объясняют полностью механизм заражения и течения заболевания.
Если врач-стоматолог определил, что у Вас кандидозный стоматит, лечение у взрослых людей как правило проводится противогрибковыми препаратами. Очень важно не начинать самолечение, так как диагностировать тот или иной вид стоматита и возможные причины его возникновения и назначить правильное и эффективное лечение стоматита у взрослых пациентов.
Если вы заметили на слизистых ротовой полости болезненные язвочки, а также повышение температуры, скорее всего у вас афтозный стоматит, лечение которого заключается обычно в частых полосканиях готовым антисептическим раствором (хлоргексидин, перекись водорода, фурацилин), либо отварами лекарственных трав.
Если врач поставил Вам диагноз стоматит, лечение проводить необходимо в полном объеме, так как в течение недели-двух все симптомы могут исчезнуть, но сама болезнь перейдет в хроническую форму.
Регулярное посещение врача-стоматолога позволит Вам избежать таких проблем, как кандидозный или афтозный стоматит. Лечение подобных заболеваний хоть и несложное, но требует время. Пародонтологи клиники “3Дентал” оперативно поставят правильный диагноз и назначат лечение, которое позволит быстро избавиться от заболевания.
| Осмотр пародонтолога с подбором индивидуальных средств гигиены, обучение чистке | 590 ₽ |
| Увеличение клинической коронки зуба * | 1 280 ₽ |
| Вскрытие пародонтального абсцесса * | 1 080 ₽ |
| Гингивэктомия в области 1 зуба * | 920 ₽ |
| Шинирование временное жидким композитом — 1 зуб * | 760 ₽ |
| Шинирование Glasspan 1 зуба * | 1 600 ₽ |
| Лоскутная операция — 4 зуба * | 4 760 ₽ |
| Иссечение уздечки языка, губы * | 550 ₽ |
| Пластика уздечки губы * | 3 170 ₽ |
| Профессиональная гигиена полости рта при пародонтитах | 5 430 ₽ |
| Иссечение капюшона | 2 000 ₽ |
| Увеличение преддверия полости рта * | 5 810 ₽ |
| Хирургический доступ к ретинированным зубам при ортодонтическом лечении * | 3 710 ₽ |
| Удаление 1 зуба при лоскутных операциях * | 1 600 ₽ |
| Применение остеотропных материалов для регенирации кости (Коллапол, Коллопан, Стимулосс) * | 860 ₽ |
| Временное восстановление удалённого зуба на Glasspan * | 4 760 ₽ |
| Удаление экзостозов, тяжей при подготовке к протезированию * | 1 600 ₽ |
| Закрытый кюретаж в области 1 зуба без отслойки лоскута * | 760 ₽ |
| Открытый кюретаж в области 1 зуба с отслойкой лоскута * | 1 280 ₽ |
| Медикаментозная обработка до 4-х зубов * | 390 ₽ |
| Медикаментозная обработка 1 челюсти * | 710 ₽ |
| Лечебная повязка до 4-х зубов * | 550 ₽ |
| Лечебная повязка — 1 челюсть * | 860 ₽ |
| Твердеющая лечебная повязка до 4-х зубов * | 710 ₽ |
* -в стоимость процедуры могут быть включены стерильный набор и анестезия
классификация болезни, симптомы и причины
Одно из наиболее распространенных заболеваний ротовой полости у ребенка – стоматит. Явление представляет собой воспаление слизистой оболочки рта. Нередко детский стоматит встречается у новорожденных. Симптомы заболевания определяются согласно причине поражения, общему состоянию ребенка и наличию провоцирующих факторов.
Явление представляет собой воспаление слизистой оболочки рта. Нередко детский стоматит встречается у новорожденных. Симптомы заболевания определяются согласно причине поражения, общему состоянию ребенка и наличию провоцирующих факторов.
Основными причинами болезни являются слабый или еще несформировавшийся иммунитет у ребенка, тонкие и нежные кровеносные сосуды слизистой оболочки рта, частое попадание в ротовую полость грязи, пыли и несоблюдение правил личной гигиены.
Классификация стоматита у детей
Зависимо от тяжести протекания болезни выделяют легкую, средней тяжести и тяжелую формы. Отталкиваясь от причины поражения слизистой, различают следующие виды детского стоматита:
- Бактериальный. Данный тип болезни, как правило, провоцируют другие системные заболевания. Чаще всего бактериальный стоматит сопровождает пневмонию, ангину, кариес, отит и пр. Возбудителями являются стрептококки и стафилококки. Бактериальный детский стоматит сопровождается следующими симптомами:
- повышенная температура тела – до 38,50С;
- гнойничковые язвочки во рту;
- появление корочек на поверхности губ.

- Герпетический. В 80% случаев болезнь провоцирует вирус герпеса. Преимущественно, вирусным стоматитом болеют дети в возрасте от трех до семи лет. Признаки заболевания:
- сниженный аппетит, вялость и раздражительность как предвестники;
- повышение температуры тела выше 380С;
- слабость;
- головные и боли в мышцах;
- появление в ротовой полости пузырьков, наполненных жидкостью.
- Грибковый. Данному виду детского стоматита подвержены малыши до годика. Вызывает болезнь дрожжеподобный грибок кандида. Характерные симптомы:
- небольшое повышение температуры тела;
- ребенок отказывается от еды;
- плач и беспокойство;
- образование налета белого цвета с резким запахом на слизистой оболочке ротовой полости.
- Аллергический. Воспаление вызвано попаданием в организм ребенка антигенов, которые иммунитет воспринимает как инородные тела.
 Как результат – аллергические высыпания. Провоцирующими факторами появления аллергии бывают:
Как результат – аллергические высыпания. Провоцирующими факторами появления аллергии бывают:
- вдыхание пыли, растительной пыльцы или шерсти животных;
- прием в пищу цитрусовых фруктов, орехов, меда, шоколада и других продуктов.
Основные симптомы детского аллергического стоматита
- отек слизистой ротовой полости;
- зуд и болезненные ощущения.
- Травматический. Воспаление вызвано механическими повреждениями либо химическими воздействиями на слизистые оболочки:
- ожоги;
- прикусывания;
- повреждения предметами с острыми краями.
Как результат – появление ссадин и язвочек, к которым, как правило, присоединяются микробные инфекции, и в ранках образовывается гной.
- Афтозный. Данная разновидность детского стоматита считается аутоиммунным заболеванием. Немалую роль в протекании болезни играют инфекции.
 Характерные симптомы данной формы стоматита – появление афт либо язв, имеющих округлые края.
Характерные симптомы данной формы стоматита – появление афт либо язв, имеющих округлые края.
Если вы заметили у ребенка подобные явления, не занимайтесь самолечением и обращайтесь за профессиональной помощью в детскую стоматологию Multident.
Язвы во рту (вирусный герпес): симптомы, лечение и профилактика
Вирусы — это крошечные микробы, которые могут вызывать язвы во рту, а также другие заболевания. Некоторые язвы во рту вызваны вирусом герпеса. Это один из микробов, вызывающих герпес или волдыри. Это не вызвано сексуальной активностью и не связано с ней. Если ваш врач диагностировал у вашего ребенка язвы во рту, вам следует знать несколько важных вещей.
Возможные признаки и симптомы
- Лихорадка, которая возникает внезапно
- Ребенок очень ворчливый или совсем не энергичный
- Маленькие язвочки во рту и пузыри, заполненные жидкостью, которые могут быть на языке и нёбе.

- Опухшие десны, которые могут кровоточить.
- Сильная боль во рту
- Не ест и не пьет или плохой аппетит
Как ухаживать за ребенком
- Язвы во рту могут сохраняться от 7 до 10 дней. Они должны зажить, не оставив шрамов.
- Не позволяйте ребенку ходить в школу или детские сады, если у него температура выше 100 градусов по Фаренгейту. У вашего ребенка не должно быть температуры в течение 24 часов, прежде чем он вернется в школу.
- Детям до 1 года давайте смесь или Pedialyte®.
- Детям старше 1 года давайте много жидкости, например воды, молока и фруктового мороженого. (Рисунок 1) . Избегайте фруктовых соков с высоким содержанием кислоты, например апельсинового сока. Соки с высоким содержанием кислоты могут раздражать язвы во рту у ребенка.
- Часто давайте мягкую пищу, но не заставляйте ребенка есть. У вашего ребенка может быть меньше аппетита из-за язв во рту, но важно следить за тем, чтобы ребенок продолжал пить жидкости.

- Ваш врач может назначить лекарства для снятия язв во рту или уменьшения отека.
- Ваш врач может порекомендовать ацетаминофен (Тайленол®) или ибупрофен (Мотрин®, Адвил®) при боли или лихорадке. Внимательно прочтите этикетку и убедитесь, что вы даете ребенку правильную дозу. Ибупрофен не следует назначать детям младше 6 месяцев, если только детский врач не разрешил его использовать.
- Не давайте ребенку аспирин или продукты, содержащие аспирин.
Как защитить других
Большинство вирусов передаются контактным путем через капли, которые переносятся в воздухе инфицированным, кашляющим или чихающим.Контакт со слюной изо рта других людей также может распространять вирус.
Для защиты других:
- Избегайте тесного контакта ребенка с лицом или ртом, например, целованием или объятием, пока рана не заживет.
- Мойте руки после прикосновения к лицу или рту ребенка.
- Обязательно мойте ребенку бутылочки, соску, столовые приборы и чашки в горячей мыльной воде.

- Не позволяйте другим детям пользоваться бутылочкой или пустышкой вашего ребенка или прикасаться к вещам, которые могли соприкасаться с язвой во рту.
- Замочите любые моющиеся игрушки в растворе отбеливателя на 2 минуты. (Смешайте 2 столовые ложки бытового отбеливателя с одним литром воды.) Хорошо промойте чистой водой и высушите на воздухе.
Когда звонить врачу
Позвоните врачу вашего ребенка, если ваш ребенок:
- Имеет лихорадку выше 101 градуса по Фаренгейту более 7 дней.
- Прекращает употребление жидкости.
- Суетится еще больше.
- Имеет какие-либо признаки обезвоживания (перестает плакать; у него очень мало мочи; у него сухие потрескавшиеся губы; действует очень утомительно или лениво).
Если у вас возникнут какие-либо вопросы, не забудьте задать их лечащему врачу или медсестре.
Язвы во рту (PDF)
HH-I-197 9/98, пересмотрено 17 октября Copyright 1998, Национальная детская больница
Основные характеристики взрослых с периодической лихорадкой, афтозным стоматитом, фарингитом и синдромом аденопатии в сравнении с типичным педиатрическим проявлением заболевания
Аутовоспалительные заболевания вызваны дисрегуляцией воспаления, ведущей к гиперпродукции провоспалительных цитокинов и патологической задержке воспалительного процесса. .Прогресс клеточной биологии частично прояснил патогенетические механизмы, лежащие в основе моногенных аутовоспалительных заболеваний, тогда как о полигенных заболеваниях известно немного. Хотя генетическая предрасположенность к синдрому периодической лихорадки, афтозного стоматита, фарингита и аденопатии (PFAPA) до сих пор остается неясной, наличие перекрывающихся симптомов с моногенными периодическими лихорадками, рецидивы у членов семьи, важную роль играет дисрегулируемый интерлейкин- (IL- Секреция 1 β во время обострения, сверхэкспрессия генов, ассоциированных с инфламмасомами во время приступов, и, наконец, что не менее важно, терапевтическая эффективность блокады IL-1 β убедительно указывают на потенциальное генетическое участие в его патогенезе, вероятно, связанное с факторы окружающей среды.Синдром PFAPA обычно начинается в детском возрасте, но также описывается отсроченное начало в зрелом возрасте. Необходимые методы лечения, а также эффективность тонзиллэктомии остаются спорными, даже если заболевание имеет самоограниченное течение, в основном у детей.
.Прогресс клеточной биологии частично прояснил патогенетические механизмы, лежащие в основе моногенных аутовоспалительных заболеваний, тогда как о полигенных заболеваниях известно немного. Хотя генетическая предрасположенность к синдрому периодической лихорадки, афтозного стоматита, фарингита и аденопатии (PFAPA) до сих пор остается неясной, наличие перекрывающихся симптомов с моногенными периодическими лихорадками, рецидивы у членов семьи, важную роль играет дисрегулируемый интерлейкин- (IL- Секреция 1 β во время обострения, сверхэкспрессия генов, ассоциированных с инфламмасомами во время приступов, и, наконец, что не менее важно, терапевтическая эффективность блокады IL-1 β убедительно указывают на потенциальное генетическое участие в его патогенезе, вероятно, связанное с факторы окружающей среды.Синдром PFAPA обычно начинается в детском возрасте, но также описывается отсроченное начало в зрелом возрасте. Необходимые методы лечения, а также эффективность тонзиллэктомии остаются спорными, даже если заболевание имеет самоограниченное течение, в основном у детей. Цель этого обзора — дать обзор этого сложного полигенного / многофакторного аутовоспалительного заболевания, в котором врожденная иммунная система, несомненно, играет основную роль.
Цель этого обзора — дать обзор этого сложного полигенного / многофакторного аутовоспалительного заболевания, в котором врожденная иммунная система, несомненно, играет основную роль.
1. Введение
По определению аутовоспалительные заболевания (AID) характеризуются повторяющимися эпизодами воспаления в отсутствие аутореактивных Т-клеток и аутоантител [1].Исходя из понимания того, что так называемые моногенные периодические лихорадки являются прототипом чистых СПИД, наши знания теперь расширились, чтобы охватить многофакторные и полигенные заболевания среди СПИД [2, 3]. Синдром PFAPA, наряду с другими заболеваниями, такими как болезнь Бехчета [4, 5], рецидивирующий идиопатический перикардит [6-8], болезнь Стилла у взрослых и ювенильный идиопатический артрит с системным началом [9, 10], принадлежит к группе приобретенных ПИД на потенциальной многофакторной или полигенной основе. Аббревиатура PFAPA, олицетворяющая наиболее характерные симптомы синдрома (периодическая лихорадка, афтозный стоматит, фарингит и цервикальный аденит), была введена вместе с диагностическими критериями в 1989 году, через 2 года после первого описания этого состояния, сделанного Маршаллом в 1987 году.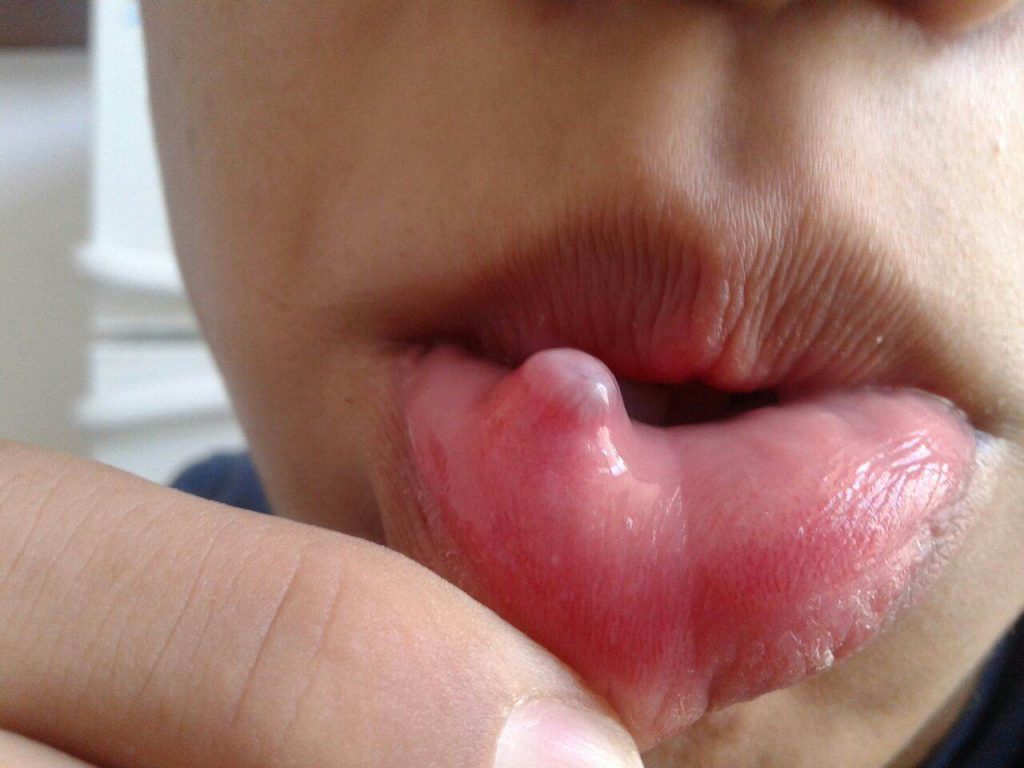 [11].Это клиническое заболевание характеризуется регулярным возникновением высокой температуры (обычно> 39 ° C), связанной как минимум с одним из трех основных клинических признаков: афтозным стоматитом, фарингитом и аденитом шейки матки. Синдром PFAPA хорошо описан у педиатрических пациентов, поскольку в большинстве случаев он возникает у маленьких детей, возникающих в возрасте до 5 лет, и представляет собой наиболее частую причину периодической лихорадки неизвестного происхождения в детстве, по крайней мере, представляющей ревматологический интерес. Тем не менее, в настоящее время появляется все больше свидетельств того, что дети старше 5 лет могут иметь типичную картину синдрома PFAPA, и в недавней литературе описано около 40 случаев его проявления во взрослом возрасте [12–14].Эти данные свидетельствуют о том, что возрастной критерий (т.е. возраст начала заболевания менее 5 лет) не следует рассматривать среди диагностических критериев PFAPA и что ревматологи должны знать клинические характеристики этого синдрома, чтобы подозревать и распознавать это заболевание у своего взрослого пациенты тоже.
[11].Это клиническое заболевание характеризуется регулярным возникновением высокой температуры (обычно> 39 ° C), связанной как минимум с одним из трех основных клинических признаков: афтозным стоматитом, фарингитом и аденитом шейки матки. Синдром PFAPA хорошо описан у педиатрических пациентов, поскольку в большинстве случаев он возникает у маленьких детей, возникающих в возрасте до 5 лет, и представляет собой наиболее частую причину периодической лихорадки неизвестного происхождения в детстве, по крайней мере, представляющей ревматологический интерес. Тем не менее, в настоящее время появляется все больше свидетельств того, что дети старше 5 лет могут иметь типичную картину синдрома PFAPA, и в недавней литературе описано около 40 случаев его проявления во взрослом возрасте [12–14].Эти данные свидетельствуют о том, что возрастной критерий (т.е. возраст начала заболевания менее 5 лет) не следует рассматривать среди диагностических критериев PFAPA и что ревматологи должны знать клинические характеристики этого синдрома, чтобы подозревать и распознавать это заболевание у своего взрослого пациенты тоже.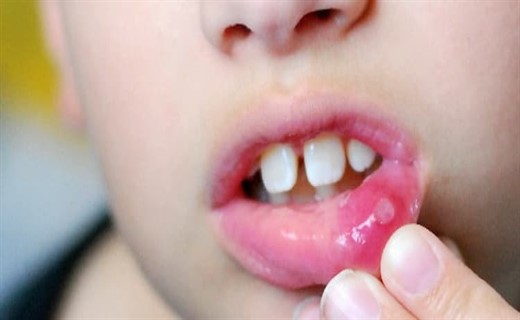
2. Патогенез
Точный патогенез заболевания еще не установлен. Учитывая доминирующие симптомы, возникновение в первые годы жизни (когда инфекции верхних дыхательных путей очень часты) и эффективность тонзиллэктомии, впервые была предложена инфекционная этиология синдрома [11].С другой стороны, отсутствие сезонной кластеризации и наблюдение, что образцы глотки и миндалин неизменно отрицательны на патогены, привели к частичному отказу от этой теории [12].
Более поздние теории, возникшие в результате реакции на кортикостероиды и клинического совпадения со СПИДом, предполагают иммунологическую дисрегуляцию [15, 16]. Поражение миндалин заставило некоторых авторов искать конкретные гистологические данные [17]. Petra et al. исследовали парные миндалины и образцы периферической крови 10 детей с синдромом PFAPA, которые успешно восстановились после тонзиллэктомии.Большинство наблюдаемых изменений в распределении В- и Т-лимфоцитов, вместе с повышением экспрессии генов хемоаттрактантов Т-клеток, были ограничены миндалинами, что свидетельствует о привлечении к этому участку из периферической крови через нарушение экспрессии хемокинов [18]. Эти результаты согласуются с другим исследованием, в котором было обнаружено больше базофилов с IgD (которые, как полагают, играют роль в балансе между иммунитетом и воспалением) в миндалинах пациентов с PFAPA, по сравнению с контрольной группой [19].Эти данные, хотя и являются предварительными, в целом указывают на то, что миндалины являются центральным звеном в патогенезе PFAPA и могут частично объяснить терапевтический успех тонзиллэктомии у этих пациентов.
Эти результаты согласуются с другим исследованием, в котором было обнаружено больше базофилов с IgD (которые, как полагают, играют роль в балансе между иммунитетом и воспалением) в миндалинах пациентов с PFAPA, по сравнению с контрольной группой [19].Эти данные, хотя и являются предварительными, в целом указывают на то, что миндалины являются центральным звеном в патогенезе PFAPA и могут частично объяснить терапевтический успех тонзиллэктомии у этих пациентов.
Недавно было обнаружено, что во время лихорадочных эпизодов синдрома PFAPA повышается уровень некоторых цитокинов, в первую очередь гамма-интерферона, фактора некроза опухоли, интерлейкина- (ИЛ-) 6 и ИЛ-1 β . Последний, по-видимому, в значительной степени секретируется дисрегулируемыми моноцитами во время обострения лихорадки и действует как стимулятор функции Т-клеток [20].Центральная роль IL-1 у пациентов с PFAPA была продемонстрирована также Stojanov et al., Которые дополнительно подчеркнули сходство между синдромом PFAPA и наследственной периодической лихорадкой (HPF) [21]. Высокая частота членов семьи с историей, имеющей отношение к синдрому PFAPA, предполагает, что болезнь может быть генетически детерминирована, но точный ген еще далеко не идентифицирован [22–24]. Гипоморфные мутации в генах, связанных с HPF, были описаны у пациентов с PFAPA. Хотя это открытие должно быть подтверждено в более крупных исследованиях, оно может предложить общую модель синдрома PFAPA, в которой микробный триггер может вызывать активацию врожденной иммунной системы и рекрутирование активированных Т-клеток в восприимчивом хозяине [25].
Высокая частота членов семьи с историей, имеющей отношение к синдрому PFAPA, предполагает, что болезнь может быть генетически детерминирована, но точный ген еще далеко не идентифицирован [22–24]. Гипоморфные мутации в генах, связанных с HPF, были описаны у пациентов с PFAPA. Хотя это открытие должно быть подтверждено в более крупных исследованиях, оно может предложить общую модель синдрома PFAPA, в которой микробный триггер может вызывать активацию врожденной иммунной системы и рекрутирование активированных Т-клеток в восприимчивом хозяине [25].
В заключение, хотя точный патогенетический механизм, лежащий в основе PFAPA, все еще остается неизвестным, клиническое совпадение с моногенными HPF, высокий уровень положительного семейного анамнеза у пациентов, явно центральная роль провоспалительных цитокинов, в основном IL-1 среди них, и переменная ассоциация с некоторыми гипоморфными мутациями генов, участвующих в HPF, по нашему мнению, указывает на то, что синдром PFAPA следует рассматривать как полигенное аутовоспалительное заболевание [26–28].
3. Эпидемиология
Хотя синдром PFAPA является наиболее частой причиной рецидивов лихорадки у детей, по крайней мере, вызывающей беспокойство ревматологов, в медицинской литературе можно найти немного данных о его частоте. Самая большая когорта пациентов получена из международной базы данных, содержащей 301 пациента [14]. В ретроспективном исследовании, проведенном Barbi et al. во Фриули-Венеция-Джулия (северный регион Италии) и с участием 20 педиатров за 5-летний период (1996–2001 гг.) было выявлено 40 случаев синдрома PFAPA, удовлетворяющих диагностическим критериям: приблизительная заболеваемость составила 0.4 случая на 1000 детей в год, с 1 новым диагнозом PFAPA на каждого педиатра каждые 1-2 года [29]. В недавней статье, опубликованной Førsvoll et al. Заболеваемость синдромом PFAPA в Норвегии составила 2,3 на 10 000 детей в возрасте до 5 лет [30]. Что касается нашего опыта, мы диагностировали 268 детей с синдромом PFAPA, наблюдая восходящую кульминацию в распределении случаев в год: 2/3 пациентов были обследованы в период 1999–2010 гг.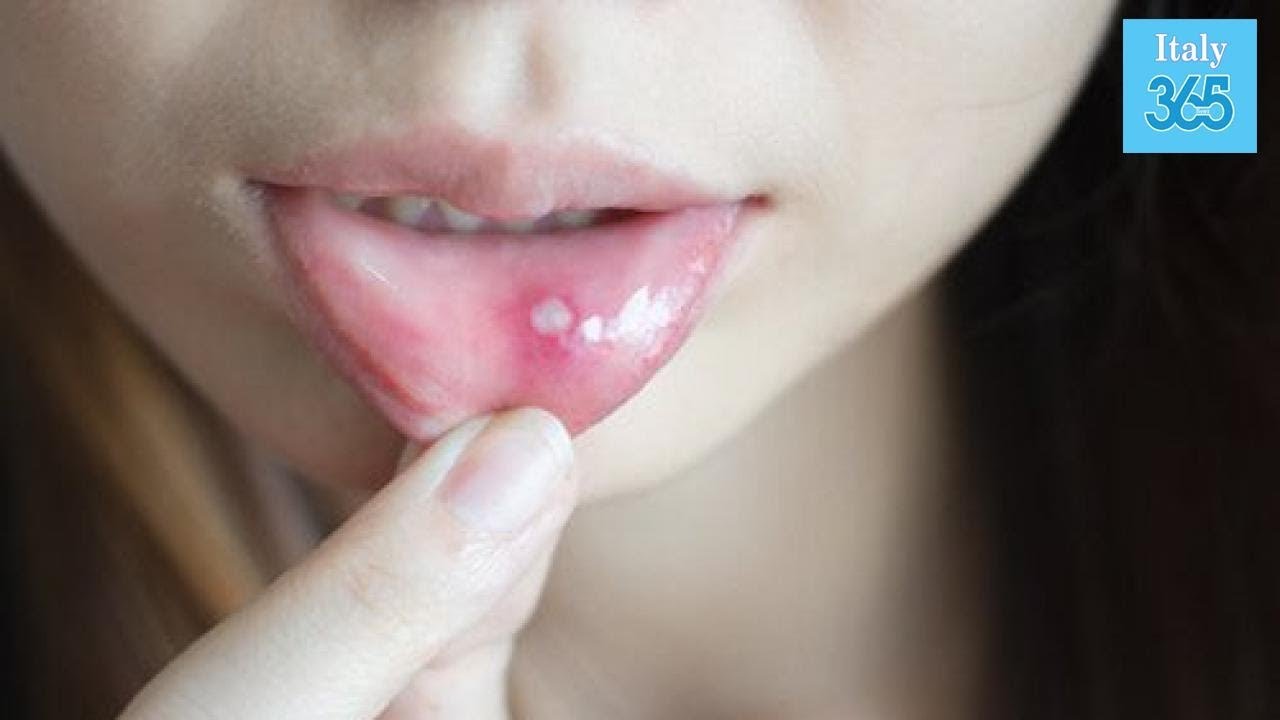 И 1/3 — в период 2010–2010 гг. 12, что свидетельствует о том, что педиатры все больше осознают этот синдром.Данные о заболеваемости PFAPA у взрослых полностью отсутствуют.
И 1/3 — в период 2010–2010 гг. 12, что свидетельствует о том, что педиатры все больше осознают этот синдром.Данные о заболеваемости PFAPA у взрослых полностью отсутствуют.
Эпизоды лихорадки при синдроме PFAPA обычно начинаются в возрасте от двух до пяти лет [1, 15, 31]: есть небольшое преобладание мужчин, но нет предрасположенности к определенным этническим группам [14]. Когда-то считавшийся специфическим для детей младше 5 лет, сегодня известно, что синдром PFAPA поражает детей старшего возраста и взрослых. Паде и др. описали группу из 15 взрослых с клиническими признаками PFAPA [12]. Совсем недавно мы описали 17 взрослых с аналогичными признаками необъяснимой рецидивирующей лихорадки, удовлетворяющих критериям PFAPA [16].У взрослых, отвечающих критериям синдрома PFAPA, гендерного преобладания выявить нельзя (таблица 1). Даже если не было описано никаких генетических аномалий, положительный семейный анамнез передается почти у 40% пациентов с синдромом PFAPA [14, 22–24].
| ||||||||||||||||||||||||||||||||||||||||||||||
4.
 Клинические особенности
Клинические особенности Как аббревиатура PFAPA расшифровывается как аббревиатура PFAPA, лихорадка является доминирующим симптомом у детей и клиническим элементом, который побуждает родителей ребенка обращаться за медицинской помощью. Температура тела обычно повышается до 40,5 ° C, держится в течение 3-5 дней и достаточно устойчив к обычно используемым жаропонижающим средствам, таким как парацетамол или ибупрофен. Наиболее частым сопутствующим признаком является наличие эритематозного или экссудативного фарингита (т. Е. Присутствует у 90% пациентов), шейной лимфаденопатии с опухшими и болезненными лимфатическими узлами (у 75% пациентов) и афтоза полости рта (у 75% пациентов). до 50% пациентов) [11, 14, 15].Клиническая картина может быть обогащена наличием головной боли, боли в животе, тошноты, рвоты, озноба, недомогания, миалгии и артралгии. Некоторые из этих «второстепенных» симптомов, такие как боль в животе, действительно могут стать заметными в клинической картине некоторых пациентов [32]. Эпизоды повторяются очень регулярно со стереотипными клиническими характеристиками у большинства пациентов, что создает впечатление, что в эпизодах присутствует «часовой механизм». Хотя часовая периодичность не является исключительной для синдрома PFAPA и может отсутствовать у меньшинства детей, ее наличие в сочетании с полным благополучием между приступами лихорадки и нормальным ростом и развитием являются узловыми точками для диагностических целей [11].Неспецифические симптомы, такие как недомогание, раздражительность и утомляемость, могут проявляться в течение нескольких дней до обострения PFAPA у трети пациентов, и родители учатся интерпретировать эти клинические признаки как продромы приступа лихорадки PFAPA, помогая им отличить лихорадку от других лихорадок вторичные по отношению к инфекциям эпизоды [15, 32]. Клинические характеристики взрослых пациентов аналогичны описанным у детей, за исключением того, что артралгия и миалгия чаще встречаются у взрослых пациентов, чем у детей, а афты и озноб встречаются реже [12].
Эпизоды повторяются очень регулярно со стереотипными клиническими характеристиками у большинства пациентов, что создает впечатление, что в эпизодах присутствует «часовой механизм». Хотя часовая периодичность не является исключительной для синдрома PFAPA и может отсутствовать у меньшинства детей, ее наличие в сочетании с полным благополучием между приступами лихорадки и нормальным ростом и развитием являются узловыми точками для диагностических целей [11].Неспецифические симптомы, такие как недомогание, раздражительность и утомляемость, могут проявляться в течение нескольких дней до обострения PFAPA у трети пациентов, и родители учатся интерпретировать эти клинические признаки как продромы приступа лихорадки PFAPA, помогая им отличить лихорадку от других лихорадок вторичные по отношению к инфекциям эпизоды [15, 32]. Клинические характеристики взрослых пациентов аналогичны описанным у детей, за исключением того, что артралгия и миалгия чаще встречаются у взрослых пациентов, чем у детей, а афты и озноб встречаются реже [12]. В таблице 1 сравниваются клинические характеристики всех взрослых пациентов с PFAPA, описанные в литературе, с пациентами с PFAPA, наблюдавшимися в нашем центре в течение последних 15 лет. Три основных признака (афтоз, фарингит и аденит шейки матки) одновременно присутствовали во время приступов у 47% взрослых пациентов по сравнению с 27% детей; по крайней мере 2 кардинальных признака присутствовали у 52% взрослых пациентов по сравнению с 46% детей; среднее количество эпизодов в год было у взрослых пациентов и в нашей популяции PFAPA.
В таблице 1 сравниваются клинические характеристики всех взрослых пациентов с PFAPA, описанные в литературе, с пациентами с PFAPA, наблюдавшимися в нашем центре в течение последних 15 лет. Три основных признака (афтоз, фарингит и аденит шейки матки) одновременно присутствовали во время приступов у 47% взрослых пациентов по сравнению с 27% детей; по крайней мере 2 кардинальных признака присутствовали у 52% взрослых пациентов по сравнению с 46% детей; среднее количество эпизодов в год было у взрослых пациентов и в нашей популяции PFAPA.
Сочетание синдрома PFAPA с аутоиммунными проявлениями недавно было описано на индивидуальной основе. Cazzato et al. идентифицировали синдром PFAPA с началом у взрослых, связанный с эндокапиллярным пролиферативным гломерулонефритом, в то время как Corte et al. сообщили о случае 18-месячной девочки с синдромом PFAPA, связанным с аутоиммунным гепатитом 2 типа, оба ответа на терапию кортикостероидами [33, 34]. Недавно Frye описал случай 11-летнего мальчика с диагнозом PFAPA-синдром, у которого развился рецидив острого асептического энцефалита [35]. Наконец, Иба и др. описал 7-летнего мальчика, у которого в 3 года был диагностирован синдром PFAPA, у которого в 5 лет развился острый парапсориаз (лихеноидный лишай и Variooliformis acuta) [36]. Эти ассоциации могут быть случайными, и на сегодняшний день у нас нет достаточного количества клинических или патогенетических данных, чтобы установить, может ли нарушение иммунной регуляции у пациентов с PFAPA предрасполагать их к аутоиммунитету. Тем не менее, совпадение клинических проявлений, типичных как для СПИДа, так и для аутоиммунных расстройств, свидетельствует о недавно разработанной концепции иммунологического континуума, в котором заболевания лежат в диапазоне от аутоиммунных до аутовоспалительных, и преобладание аутоиммунной по сравнению с аутовоспалительной реакцией в Одинокий пациент определяет клиническую картину [37, 38].
Наконец, Иба и др. описал 7-летнего мальчика, у которого в 3 года был диагностирован синдром PFAPA, у которого в 5 лет развился острый парапсориаз (лихеноидный лишай и Variooliformis acuta) [36]. Эти ассоциации могут быть случайными, и на сегодняшний день у нас нет достаточного количества клинических или патогенетических данных, чтобы установить, может ли нарушение иммунной регуляции у пациентов с PFAPA предрасполагать их к аутоиммунитету. Тем не менее, совпадение клинических проявлений, типичных как для СПИДа, так и для аутоиммунных расстройств, свидетельствует о недавно разработанной концепции иммунологического континуума, в котором заболевания лежат в диапазоне от аутоиммунных до аутовоспалительных, и преобладание аутоиммунной по сравнению с аутовоспалительной реакцией в Одинокий пациент определяет клиническую картину [37, 38].
5. Результаты лабораторных исследований
На сегодняшний день диагностических тестов для синдрома PFAPA нет. Во время обострения PFAPA у пациентов обычно наблюдается умеренный лейкоцитоз с преобладанием нейтрофилов, в то время как сообщалось об увеличении количества моноцитов, снижении уровня эозинофилии и тромбоцитозе во время афебрильного периода, хотя эти последние результаты нуждаются в дополнительном подтверждении и могут просто быть вторичный по отношению к ответу острой фазы [16]. Скорость оседания эритроцитов и С-реактивный белок постоянно повышаются во время приступов лихорадки [39, 40].Недавнее открытие, что концентрации прокальцитонина не увеличиваются в корреляции с увеличением других реагентов острой фазы во время приступов, идентифицирует этот белок как возможный полезный маркер для дифференциации синдрома PFAPA от инфекций [41]. Уровни иммуноглобулинов в сыворотке нормальные или близкие к норме, тогда как уровни IgD могут быть нормальными или слегка повышенными [42]. Во время эпизодов все культуры отрицательные [43]. В недавнем исследовании Yamazaki et al. исследовали полезность CD64, члена рецепторов Fc γ, в диагностике пациентов с синдромом PFAPA.У этих пациентов экспрессия CD64 на нейтрофилах и моноцитах во время периода без приступов была аналогична таковой в контроле, в то время как она резко увеличивалась на обоих типах клеток во время обострений [44]. Прежде чем рассматривать экспрессию CD64 в качестве диагностического маркера синдрома PFAPA, необходимы дополнительные данные, подтверждающие это открытие.
Скорость оседания эритроцитов и С-реактивный белок постоянно повышаются во время приступов лихорадки [39, 40].Недавнее открытие, что концентрации прокальцитонина не увеличиваются в корреляции с увеличением других реагентов острой фазы во время приступов, идентифицирует этот белок как возможный полезный маркер для дифференциации синдрома PFAPA от инфекций [41]. Уровни иммуноглобулинов в сыворотке нормальные или близкие к норме, тогда как уровни IgD могут быть нормальными или слегка повышенными [42]. Во время эпизодов все культуры отрицательные [43]. В недавнем исследовании Yamazaki et al. исследовали полезность CD64, члена рецепторов Fc γ, в диагностике пациентов с синдромом PFAPA.У этих пациентов экспрессия CD64 на нейтрофилах и моноцитах во время периода без приступов была аналогична таковой в контроле, в то время как она резко увеличивалась на обоих типах клеток во время обострений [44]. Прежде чем рассматривать экспрессию CD64 в качестве диагностического маркера синдрома PFAPA, необходимы дополнительные данные, подтверждающие это открытие.
6. Диагностические критерии и дифференциальный диагноз
Как уже указывалось, синдром PFAPA является клиническим диагнозом. Диагностические критерии Томаса для синдрома PFAPA могут быть применены, чтобы помочь клиницисту подтвердить этот диагноз следующим образом: (1) Регулярно повторяющиеся лихорадки с ранним возрастом начала (<5 лет).(2) Общие симптомы при отсутствии инфекции верхних дыхательных путей с хотя бы одним из следующих клинических признаков: (a) Афтозный стоматит. (B) Фарингит. (C) Цервикальный лимфаденит. (3) Исключение циклической нейтропении. (4) Абсолютно бессимптомный интервал между эпизодами. (5) Нормальный рост и развитие. Примечательно, что хотя одним из критериев является возраст начала заболевания менее 5 лет, в настоящее время точно установлено, что дети с PFAPA могут быть старше 5 лет в начале заболевания. а синдром PFAPA может развиваться во взрослом возрасте, а это означает, что возрастной критерий не следует считать обязательным для диагностики.
На основании текущих критериев диагноз синдрома PFAPA ставится на основании анамнеза, физических данных и исключения других причин рецидивов лихорадки. Для этого нужно исключить разные заболевания, а дифференциальный диагноз может варьироваться в зависимости от возраста. В первую очередь следует исключить инфекции и, в частности, вирусный или бактериальный фарингит. Обычно это простая задача: отсутствие сопутствующих симптомов, связанных с инфекциями верхних дыхательных путей, обычно достаточно в клинических условиях, чтобы исключить вирусную инфекцию, в то время как мазок из глотки является золотым стандартом для исключения бактериального фарингита.Действительно, дифференциация инфекций особенно актуальна у детей младшего возраста, у которых самая высокая частота инфекций верхних дыхательных путей, но все же это имеет решающее значение для пожилых пациентов, а также у взрослых. Возникновение типичных приступов без сезонного характера — еще одна особенность синдрома PFAPA, помогающая исключить рецидивирующие инфекции. Второй диагностический шаг — исключить циклическую нейтропению (ЦН), поскольку это единственное клиническое проявление, отличное от PFAPA, для которого характерны регулярные интервалы между приступами лихорадки [11].При CN лихорадка обычно возникает каждые 18–24 дня и сопровождается снижением количества нейтрофилов с нижним пределом менее 500 клеток / мм 3 . Пациенты с ХН могут иметь фарингит и афтоз полости рта, но дифференциальный диагноз может быть облегчен наличием рецидивирующих респираторных инфекций и генитальных язв, которые типичны для этого заболевания, а не для синдрома PFAPA. Наконец, приступы лихорадки, вызванные CN, не реагируют на введение кортикостероидов. В случае предположения о CN необходимо проводить серийный подсчет клеток крови один раз в неделю в течение 4–6 недель, чтобы идентифицировать падение нейтрофилов, и, в случае сильных подозрений, доступен генетический тест для выявления мутаций гена ELANE для подтверждения диагноза. [45].
Второй диагностический шаг — исключить циклическую нейтропению (ЦН), поскольку это единственное клиническое проявление, отличное от PFAPA, для которого характерны регулярные интервалы между приступами лихорадки [11].При CN лихорадка обычно возникает каждые 18–24 дня и сопровождается снижением количества нейтрофилов с нижним пределом менее 500 клеток / мм 3 . Пациенты с ХН могут иметь фарингит и афтоз полости рта, но дифференциальный диагноз может быть облегчен наличием рецидивирующих респираторных инфекций и генитальных язв, которые типичны для этого заболевания, а не для синдрома PFAPA. Наконец, приступы лихорадки, вызванные CN, не реагируют на введение кортикостероидов. В случае предположения о CN необходимо проводить серийный подсчет клеток крови один раз в неделю в течение 4–6 недель, чтобы идентифицировать падение нейтрофилов, и, в случае сильных подозрений, доступен генетический тест для выявления мутаций гена ELANE для подтверждения диагноза. [45].
В настоящее время основной проблемой для клиницистов является дифференциация синдрома PFAPA от HPF.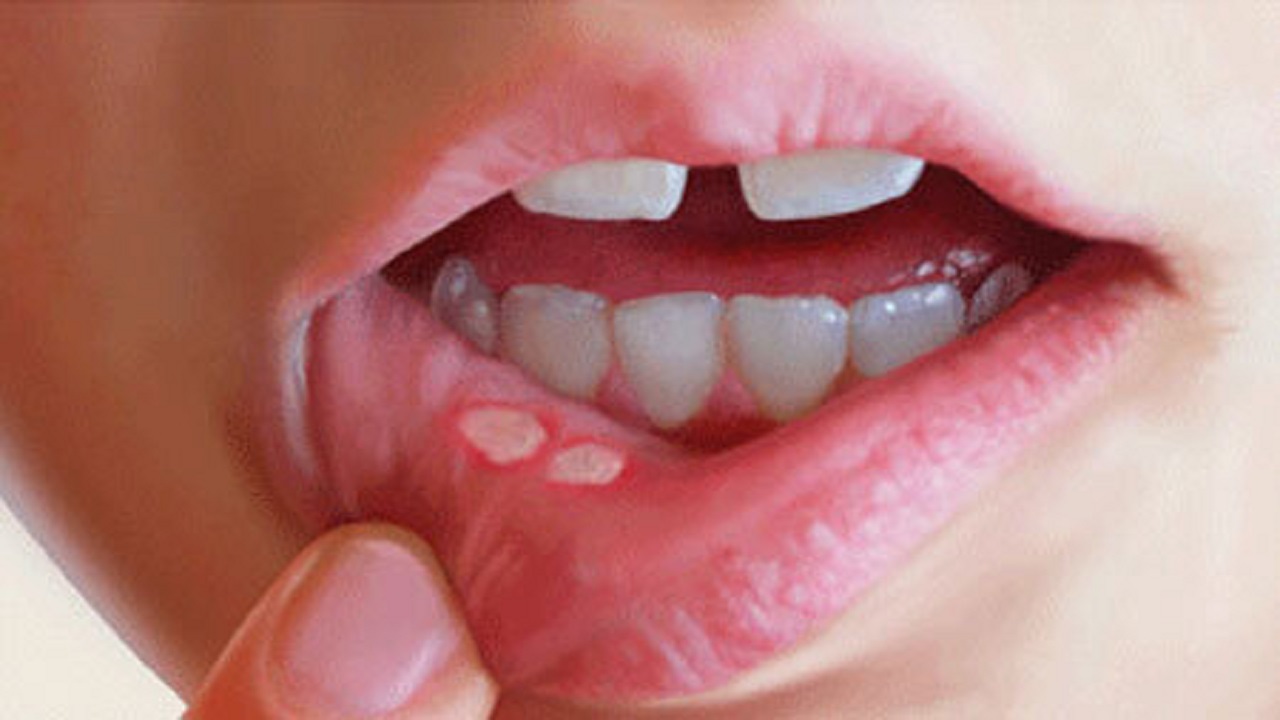 Современные диагностические критерии PFAPA действительно продемонстрировали очень низкую специфичность в этом отношении. Gattorno et al. показали, что соответствующее количество детей с моногенными периодическими лихорадками также соответствовало диагностическим критериям синдрома PFAPA, и что некоторые из признаков, которые считаются характерными для синдрома PFAPA, такие как повторяющиеся эпизоды лихорадки, оральный афтоз и цервикальный аденит, могут наблюдаться при различных заболеваниях. HPF также, особенно в их начале [46].Более того, в настоящее время хорошо установлено, что у пациентов с HPF начало заболевания может наступить во взрослом возрасте, и это запоздалое начало, вероятно, является вторичным по отношению к гетерозиготности или гипоморфным мутациям. В этих случаях пациенты могут иметь более мягкую клиническую картину, отсутствие наиболее типичных клинических характеристик HPF, что еще больше затрудняет дифференциальный диагноз между синдромом PFAPA и HPF [47, 48].
Современные диагностические критерии PFAPA действительно продемонстрировали очень низкую специфичность в этом отношении. Gattorno et al. показали, что соответствующее количество детей с моногенными периодическими лихорадками также соответствовало диагностическим критериям синдрома PFAPA, и что некоторые из признаков, которые считаются характерными для синдрома PFAPA, такие как повторяющиеся эпизоды лихорадки, оральный афтоз и цервикальный аденит, могут наблюдаться при различных заболеваниях. HPF также, особенно в их начале [46].Более того, в настоящее время хорошо установлено, что у пациентов с HPF начало заболевания может наступить во взрослом возрасте, и это запоздалое начало, вероятно, является вторичным по отношению к гетерозиготности или гипоморфным мутациям. В этих случаях пациенты могут иметь более мягкую клиническую картину, отсутствие наиболее типичных клинических характеристик HPF, что еще больше затрудняет дифференциальный диагноз между синдромом PFAPA и HPF [47, 48].
Наиболее частым заболеванием среди HPF является семейная средиземноморская лихорадка (FMF), вызываемая мутациями в гене MEFV , кодирующем белок пирин, который в основном экспрессируется в воспалительных клетках [1, 49].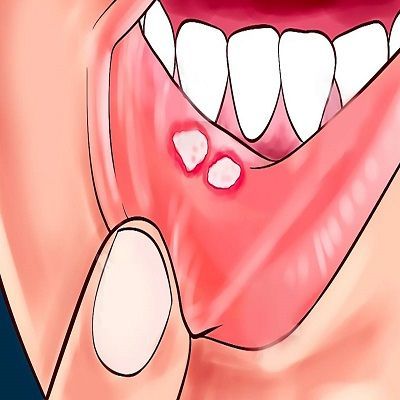 Заболеваемость особенно высока среди населения, проживающего в бассейне Средиземного моря (армяне, сефардские евреи, турки и арабы) [50]. Его основные клинические признаки представлены короткими и повторяющимися самоограничивающимися эпизодами лихорадки продолжительностью менее 72 часов, ассоциированными с серозитом, артралгией и / или артритом, а также рожисто-подобной эритемой [51, 52]. Кроме того, приступы лихорадки обычно предотвращаются длительным приемом колхицина [53]. Более чем у 60% пациентов симптомы проявляются в детстве, обычно в возрасте до 10 лет, но часто отмечается отсроченное начало: у 98% пациентов первые симптомы появляются в течение третьего десятилетия.Возникновение ССЛ у взрослых, по-видимому, связано с гетерозиготностью и мутациями с низкой пенетрантностью: из-за этого генетического состояния у взрослых часто наблюдается более мягкий фенотип, клинические признаки которого, как правило, аналогичны тем, которые обнаруживаются у более молодых пациентов, за исключением более низкой частоты артрита и рожистая сыпь [54].
Заболеваемость особенно высока среди населения, проживающего в бассейне Средиземного моря (армяне, сефардские евреи, турки и арабы) [50]. Его основные клинические признаки представлены короткими и повторяющимися самоограничивающимися эпизодами лихорадки продолжительностью менее 72 часов, ассоциированными с серозитом, артралгией и / или артритом, а также рожисто-подобной эритемой [51, 52]. Кроме того, приступы лихорадки обычно предотвращаются длительным приемом колхицина [53]. Более чем у 60% пациентов симптомы проявляются в детстве, обычно в возрасте до 10 лет, но часто отмечается отсроченное начало: у 98% пациентов первые симптомы появляются в течение третьего десятилетия.Возникновение ССЛ у взрослых, по-видимому, связано с гетерозиготностью и мутациями с низкой пенетрантностью: из-за этого генетического состояния у взрослых часто наблюдается более мягкий фенотип, клинические признаки которого, как правило, аналогичны тем, которые обнаруживаются у более молодых пациентов, за исключением более низкой частоты артрита и рожистая сыпь [54]. Диагностическое подтверждение может быть получено с помощью анализа генотипа MEFV .
Диагностическое подтверждение может быть получено с помощью анализа генотипа MEFV .
Синдром дефицита мевалонаткиназы (MKD), также известный как синдром гипергаммаглобулинемии-D, вызван гомозиготностью или сложной гетерозиготностью в гене мевалонаткиназы ( MVK ), кодирующем мевалонаткиназу, первый фермент в пути биосинтеза холестерина [1] , 55, 56].Он проявляется в течение первого года жизни в 75% случаев и в 100% случаев в течение первых 5 лет: обычно он сопровождает всю жизнь пациента, но обострения имеют тенденцию уменьшаться по интенсивности и становиться менее частыми с течением времени [57]. С клинической точки зрения приступы характеризуются высокой лихорадкой, которая длится 4-7 дней и обычно повторяется каждые 3-4 недели, часто сопровождается ознобом, артралгией, увеличением лимфатических узлов, рвотой, диареей, болями в животе, спленомегалией и афтами во рту [ 58].Поражение кожи встречается очень часто и состоит из различных типов высыпаний [59].
Периодический синдром, связанный с рецептором фактора некроза опухоли (TNF) (TRAPS), связан с мутациями в гене суперсемейства 1A растворимых рецепторов TNF ( TNFRSF1A ) и является наиболее распространенным аутосомно-доминантным аутовоспалительным заболеванием [60–62]. TRAPS начинается с приступов лихорадки, которые продолжаются даже 3 недели и повторяются с различными интервалами. Помимо лихорадки, общими клиническими признаками, которые могут быть обнаружены, являются периорбитальный отек, конъюнктивит, мигрирующие эритематозные бляшки с миалгией, а также артриты или артралгии [63–65].Также может возникать воспаление серозной мембраны, проявляющееся болью в животе или грудной клетке и полномасштабным перикардитом [66]. TRAPS является наиболее вариабельным субъектом среди СПИДА с точки зрения возраста начала заболевания, частоты, продолжительности и тяжести воспалительных обострений, и эта гетерогенность, вероятно, связана с широким спектром мутаций TNFRSF1A . Средний возраст пациентов с дебютом составляет около 3 лет, но о начале заболевания у взрослых, часто связанном с мутациями с низкой пенетрантностью, сообщалось до шестого десятилетия.Кроме того, у взрослых пациентов с TRAPS могут проявляться атипичные симптомы, такие как идиопатический рецидивирующий острый перикардит или миокардит [67–69] и сакроилеит как уникальные клинические проявления [70, 71].
TRAPS начинается с приступов лихорадки, которые продолжаются даже 3 недели и повторяются с различными интервалами. Помимо лихорадки, общими клиническими признаками, которые могут быть обнаружены, являются периорбитальный отек, конъюнктивит, мигрирующие эритематозные бляшки с миалгией, а также артриты или артралгии [63–65].Также может возникать воспаление серозной мембраны, проявляющееся болью в животе или грудной клетке и полномасштабным перикардитом [66]. TRAPS является наиболее вариабельным субъектом среди СПИДА с точки зрения возраста начала заболевания, частоты, продолжительности и тяжести воспалительных обострений, и эта гетерогенность, вероятно, связана с широким спектром мутаций TNFRSF1A . Средний возраст пациентов с дебютом составляет около 3 лет, но о начале заболевания у взрослых, часто связанном с мутациями с низкой пенетрантностью, сообщалось до шестого десятилетия.Кроме того, у взрослых пациентов с TRAPS могут проявляться атипичные симптомы, такие как идиопатический рецидивирующий острый перикардит или миокардит [67–69] и сакроилеит как уникальные клинические проявления [70, 71].
Семейство криопирин-ассоциированного периодического синдрома (CAPS) связано с мутациями в гене NLRP3 , кодирующем структурно важный белок инфламмасом, названный криопирин, который непосредственно контролирует высвобождение биоактивного IL-1 β [1, 72]. Семейство CAPS включает три различных клинических проявления мутаций, связанных с одним и тем же геном, все они начинаются в раннем детстве с перекрывающимися симптомами: семейный холодовой синдром (FCAS), синдром Макл-Уэллса (MWS) и хронический детский неврологический кожный суставной синдром. синдром (синдром CINCA), соответственно, упоминается от наименее до наиболее тяжелого [73, 74].В частности, FCAS характеризуется эпизодами лихорадки, кожной сыпью и артралгиями, часто вызванными воздействием низких температур [75], в то время как MWS характеризуется аналогичной группой симптомов, связанных с мигрирующими крапивными поражениями, глазными аномалиями, прогрессирующей нейросенсорной глухота и риск амилоидоза [76]. Сыпь на коже в сочетании с артропатией, обычно затрагивающей колени, и хроническим поражением менингеальной оболочки ярко характеризуют синдром CINCA [77]. Таблица 2 суммирует основные характеристики описанных здесь моногенных AID.
Сыпь на коже в сочетании с артропатией, обычно затрагивающей колени, и хроническим поражением менингеальной оболочки ярко характеризуют синдром CINCA [77]. Таблица 2 суммирует основные характеристики описанных здесь моногенных AID.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Как отличить синдром PFAPA от моногенных СПИД? Учитывая тот факт, что синдром PFAPA у детей встречается гораздо чаще, чем HPF, этот дифференциальный диагноз является первым шагом в подходе к ребенку с периодическими лихорадками, представляющими ревматологический интерес, и он имеет исключительный приоритет, поскольку позволяет избежать ненужного времени и дорогостоящие генетические тесты. В большинстве случаев тщательного клинического обследования, проводимого педиатром, специализирующимся в области СПИДа, достаточно, чтобы исключить HPF и подтвердить диагноз PFAPA.В этом контексте наличие кожной сыпи, тяжелых желудочно-кишечных симптомов, артралгии и боли в грудной клетке во время приступов лихорадки являются клиническими характеристиками, более типичными для HPF по сравнению с синдромом PFAPA, в то время как экссудативный, а не эритематозный фарингит более типичен для пациентов с PFAPA [46] . Тем не менее, как упоминалось выше, у детей младшего возраста с HPF клиническая картина может строго совпадать с клинической картиной синдрома PFAPA. По этой причине некоторые авторы сформулировали диагностическую шкалу, названную «шкалой Гаслини», которая может помочь в выявлении пациентов с повышенным риском несения мутации в генах, участвующих в HPF.Возраст начала заболевания, семейный анамнез, боль в грудной клетке и животе, диарея и афтоз полости рта были переменными, включенными в окончательную модель. Согласно диагностической шкале, с вероятностью> 15% выявляются пациенты с высоким риском несения мутации в одном из генов HPF. Этот инструмент может быть полезен врачу для дифференциации синдрома PFAPA от моногенных наследственных причин рецидивирующей лихорадки [78]. Когда клиницисты попытались применить педиатрическую оценку к взрослому населению, большинство субъектов, несущих мутации, можно было идентифицировать как пациентов с низким риском, таким образом, не нуждающихся в каком-либо генетическом тестировании.Вероятно, это было связано с тем фактом, что, поскольку оценка была подтверждена для детей, пожилой возраст начала заболевания играл чрезвычайно защитную роль вместе с фенотипом, характеризующимся олигосимптоматическими / атипичными проявлениями из-за мутаций с низкой пенетрантностью.
По этой причине некоторые авторы сформулировали диагностическую шкалу, названную «шкалой Гаслини», которая может помочь в выявлении пациентов с повышенным риском несения мутации в генах, участвующих в HPF.Возраст начала заболевания, семейный анамнез, боль в грудной клетке и животе, диарея и афтоз полости рта были переменными, включенными в окончательную модель. Согласно диагностической шкале, с вероятностью> 15% выявляются пациенты с высоким риском несения мутации в одном из генов HPF. Этот инструмент может быть полезен врачу для дифференциации синдрома PFAPA от моногенных наследственных причин рецидивирующей лихорадки [78]. Когда клиницисты попытались применить педиатрическую оценку к взрослому населению, большинство субъектов, несущих мутации, можно было идентифицировать как пациентов с низким риском, таким образом, не нуждающихся в каком-либо генетическом тестировании.Вероятно, это было связано с тем фактом, что, поскольку оценка была подтверждена для детей, пожилой возраст начала заболевания играл чрезвычайно защитную роль вместе с фенотипом, характеризующимся олигосимптоматическими / атипичными проявлениями из-за мутаций с низкой пенетрантностью. Недавно мы разработали диагностическую шкалу, утвержденную для взрослого населения, с целью выявления пациентов с высоким риском несения мутаций в генах MEFV и TNFRSF1A . MKD и CAPS не были включены из-за их раннего начала в детстве.Ранний возраст начала заболевания, наличие в семейном анамнезе эпизодов рецидива лихорадки, боли в грудной клетке, боли в животе и поражение кожи были переменными, значимо связанными с положительным результатом генетического теста, и были использованы для построения оценки [79].
Недавно мы разработали диагностическую шкалу, утвержденную для взрослого населения, с целью выявления пациентов с высоким риском несения мутаций в генах MEFV и TNFRSF1A . MKD и CAPS не были включены из-за их раннего начала в детстве.Ранний возраст начала заболевания, наличие в семейном анамнезе эпизодов рецидива лихорадки, боли в грудной клетке, боли в животе и поражение кожи были переменными, значимо связанными с положительным результатом генетического теста, и были использованы для построения оценки [79].
В 2011 году Pontillo et al. пытались найти серологический маркер, который мог бы помочь отличить моногенные AID от синдрома PFAPA: предыдущие исследования описывали человеческий гликолитический фермент α -енолазу как потенциальный субстрат каспазы-1, роль которого в активации IL-1 β через инфламмасому в настоящее время хорошо определен.Гипотеза Понтилло заключалась в том, что большое количество антител против α -енолазы (AAE abs) может быть обнаружено во время процессов, включающих активацию каспазы-1. Оценка AAE abs показала разницу между пациентами с PFAPA, почти отрицательными для AAE abs, и пациентами с HPF, у которых результат был положительным для AAE abs [80]. К сожалению, насколько нам известно, эти результаты не были воспроизведены в более крупных сериях случаев.
Оценка AAE abs показала разницу между пациентами с PFAPA, почти отрицательными для AAE abs, и пациентами с HPF, у которых результат был положительным для AAE abs [80]. К сожалению, насколько нам известно, эти результаты не были воспроизведены в более крупных сериях случаев.
Среди полигенных СПИДА синдром PFAPA и болезнь Бехчета (BD) могут перекрываться, имея некоторые клинические проявления, и это может быть особенно верно в детском возрасте, когда у пациентов Бехчета могут быть олигосимптомы.Недавно мы выдвинули гипотезу, что пациенты с диагнозом BD в зрелом возрасте могли проявлять симптомы, совместимые с синдромом PFAPA, в детстве: поэтому мы провели телефонные интервью с 80 пациентами с BD, применяя критерии Маршалла и выяснив, что различный процент пациентов выполнил диагноз PFAPA. синдром в детстве. Это может означать, что либо общий иммунный дисбаланс может лежать в основе обоих заболеваний, либо синдром PFAPA может предрасполагать к развитию BD [81, 82].Следует отметить, что это очень предварительные и ретроспективные данные, которые необходимо подтвердить на больших цифрах; тем не менее они указывают на то, что BD следует исключить у пациентов с PFAPA-подобным фенотипом, особенно в педиатрическом возрасте [83].
Довольно любопытно, что, хотя синдром PFAPA является первым заболеванием, которое следует исключить у детей с синдромом периодической лихорадки, учитывая его частоту, диагноз PFAPA у взрослых пациентов обычно рассматривается только после исключения HPF. Такой подход, безусловно, связан с тем, что несколько лет назад считалось, что синдром PFAPA не зависит от детского возраста.Хотя авторы считают, что окончательный диагноз синдрома PFAPA у взрослых следует проводить после исключения HPF, этот подход, вероятно, изменится со временем, если будет зарегистрировано больше взрослых пациентов с PFAPA, выясняя, что, вероятно, это состояние более распространено. чем HPF и у взрослых.
7. Лечение
Лечение синдрома PFAPA до сих пор остается предметом дискуссий, и необходимо учитывать два общих соображения. Во-первых, поскольку этиология заболевания неизвестна, лечение в основном симптоматическое; во-вторых, учитывая, что PFAPA является самоограничивающимся заболеванием и до сих пор не описано никаких долгосрочных последствий, следует очень тщательно оценивать экономическую эффективность стратегий лечения.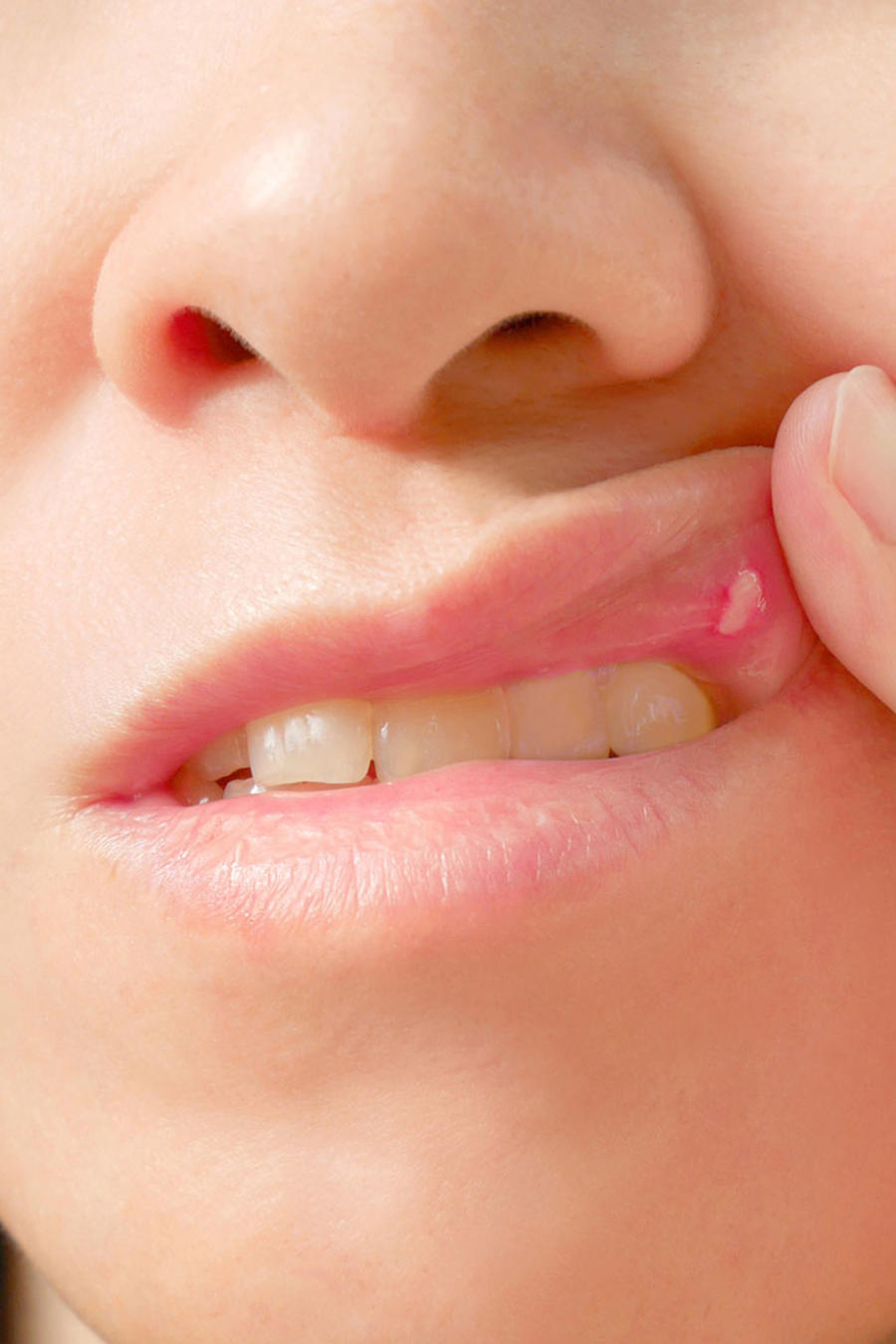 Кортикостероиды успешно используются во время приступов лихорадки. Одна или две дозы преднизона (1-2 мг / кг) или бетаметазона (0,1-0,2 мг / кг) могут резко обострить приступы лихорадки в течение нескольких часов. Однако устранение других сопутствующих симптомов может занять больше времени [11, 14], и, очевидно, прием стероидов не предотвращает дальнейших приступов [31, 32, 84]. Кортикостероиды эффективны почти у каждого ребенка с синдромом PFAPA и в этой дозе и с такой частотой приема не оказывают какого-либо из хорошо известных эффектов хронической стероидной терапии.Врачи должны быть очень обнадеживающими в этом аспекте, поскольку родители пациентов с PFAPA часто не хотят давать стероиды своим детям. Стероиды кажутся менее эффективными у взрослых пациентов: как показано в Таблице 1, преднизон в дозе 50-60 мг / день вводили 33/36 пациентов, с полным ответом у 28, частичным ответом у 4 и неэффективностью у 1. Является ли это несоответствие вторичным по отношению к внутренним биологическим различиям между синдромом PFAPA с началом у детей и взрослых, или это просто вопрос подбора правильной дозы стероидов для взрослых, требует дальнейшего изучения.
Кортикостероиды успешно используются во время приступов лихорадки. Одна или две дозы преднизона (1-2 мг / кг) или бетаметазона (0,1-0,2 мг / кг) могут резко обострить приступы лихорадки в течение нескольких часов. Однако устранение других сопутствующих симптомов может занять больше времени [11, 14], и, очевидно, прием стероидов не предотвращает дальнейших приступов [31, 32, 84]. Кортикостероиды эффективны почти у каждого ребенка с синдромом PFAPA и в этой дозе и с такой частотой приема не оказывают какого-либо из хорошо известных эффектов хронической стероидной терапии.Врачи должны быть очень обнадеживающими в этом аспекте, поскольку родители пациентов с PFAPA часто не хотят давать стероиды своим детям. Стероиды кажутся менее эффективными у взрослых пациентов: как показано в Таблице 1, преднизон в дозе 50-60 мг / день вводили 33/36 пациентов, с полным ответом у 28, частичным ответом у 4 и неэффективностью у 1. Является ли это несоответствие вторичным по отношению к внутренним биологическим различиям между синдромом PFAPA с началом у детей и взрослых, или это просто вопрос подбора правильной дозы стероидов для взрослых, требует дальнейшего изучения. Единственный «побочный эффект», связанный с терапией кортикостероидами, — это сокращение свободного интервала, которое может произойти почти у половины детей, в зависимости от проанализированного исследования. У девяти из 33 взрослых, получавших лечение, наблюдалось сокращение свободного интервала после приема стероидов [12, 13]. Нет четких доказательств того, имеют ли разные стероидные препараты разный профиль эффективности или безопасности у пациентов с PFAPA.
Единственный «побочный эффект», связанный с терапией кортикостероидами, — это сокращение свободного интервала, которое может произойти почти у половины детей, в зависимости от проанализированного исследования. У девяти из 33 взрослых, получавших лечение, наблюдалось сокращение свободного интервала после приема стероидов [12, 13]. Нет четких доказательств того, имеют ли разные стероидные препараты разный профиль эффективности или безопасности у пациентов с PFAPA.
Профилактическое лечение также проводилось как с колхицином, так и с циметидином, хотя результаты были разными.Ташер и др. опубликовали свой опыт по 7 пациентам с синдромом PFAPA, у которых наблюдалось уменьшение количества эпизодов при введении колхицина [84]. Из 5 пациентов из многоцентровой когорты, получавших колхицин, у 2 был полный ответ, а у 3 пациентов ответ был частично [85]. Частичная эффективность циметидина была подтверждена у меньшинства пациентов [14, 86]. Общие данные об эффективности колхицина или циметидина очень скудны, а их использование в клинической практике затруднено из-за необходимости непрерывного введения, так что эти препараты не используются обычно. В последнее время связь между витамином D и синдромом PFAPA у детей изучалась в двух независимых исследованиях [86, 87]. В обоих исследованиях уровни витамина D были ниже у детей с PFAPA по сравнению с контрольной группой, а в исследовании Stagi et al. Добавление витамина D у пациентов с PFAPA вызывало значительное уменьшение количества приступов лихорадки и сокращение средней продолжительности эпизодов некоторые пациенты. Хотя эти данные все же следует рассматривать как предварительные, они акцентируют внимание на хорошо известном влиянии витамина D на иммунный гомеостаз.
В последнее время связь между витамином D и синдромом PFAPA у детей изучалась в двух независимых исследованиях [86, 87]. В обоих исследованиях уровни витамина D были ниже у детей с PFAPA по сравнению с контрольной группой, а в исследовании Stagi et al. Добавление витамина D у пациентов с PFAPA вызывало значительное уменьшение количества приступов лихорадки и сокращение средней продолжительности эпизодов некоторые пациенты. Хотя эти данные все же следует рассматривать как предварительные, они акцентируют внимание на хорошо известном влиянии витамина D на иммунный гомеостаз.
Роль тонзиллэктомии при синдроме PFAPA противоречива. В 1989 г. в первоначальном исследовании сообщалось, что тонзиллэктомия разрешила симптомы PFAPA у 4 детей [88]. Впоследствии в других исследованиях этот вопрос рассматривался на более крупных группах пациентов [17, 89–93], сообщая о широком диапазоне успешных результатов. Ренко и др. рандомизировали 14 пациентов с PFAPA для тонзиллэктомии и 12 пациентов с PFAPA для наблюдения без операции. Синдром PFAPA исчез сразу у всех 14 пациентов, которым была проведена тонзиллэктомия; однако синдром разрешился спонтанно в течение 6 месяцев у 6 из 12 пациентов, которым не была проведена тонзиллэктомия [94].Garavello et al. рандомизировано 39 пациентов, из которых 19 перенесли операции, а 20 получили медикаментозное лечение. Немедленное и полное выздоровление после операции наблюдалось в 12 из 19 случаев (63%) [95]. 18-месячное наблюдение позволило задокументировать полное исчезновение симптомов у всех пациентов, перенесших операцию, в течение 1 года после аденотонзиллэктомии. В отличие от результатов Renko et al., Спонтанное разрешение в контрольной группе было редким, так как только 1 пациент достиг ремиссии.
Синдром PFAPA исчез сразу у всех 14 пациентов, которым была проведена тонзиллэктомия; однако синдром разрешился спонтанно в течение 6 месяцев у 6 из 12 пациентов, которым не была проведена тонзиллэктомия [94].Garavello et al. рандомизировано 39 пациентов, из которых 19 перенесли операции, а 20 получили медикаментозное лечение. Немедленное и полное выздоровление после операции наблюдалось в 12 из 19 случаев (63%) [95]. 18-месячное наблюдение позволило задокументировать полное исчезновение симптомов у всех пациентов, перенесших операцию, в течение 1 года после аденотонзиллэктомии. В отличие от результатов Renko et al., Спонтанное разрешение в контрольной группе было редким, так как только 1 пациент достиг ремиссии.
Проспективное исследование Licameli et al.оценили долгосрочную эффективность аденотонзиллэктомии у 102 пациентов: 99 испытали полное выздоровление сразу после операции. Из оставшихся 3 пациентов у 1 продолжалась циклическая лихорадка, аналогичная по продолжительности и частоте дооперационному состоянию. Второй ребенок, учитывая отсутствие реакции на тонзиллэктомию, был дополнительно обследован, и ему впоследствии был поставлен диагноз МКД. У третьего пациента сразу после операции не изменились обострения, но у него было полное исчезновение воспалительных эпизодов в течение 6 месяцев после тонзиллэктомии [96].
Второй ребенок, учитывая отсутствие реакции на тонзиллэктомию, был дополнительно обследован, и ему впоследствии был поставлен диагноз МКД. У третьего пациента сразу после операции не изменились обострения, но у него было полное исчезновение воспалительных эпизодов в течение 6 месяцев после тонзиллэктомии [96].
Эти различия с точки зрения эффективности тонзиллэктомии, вероятно, обусловлены крайней неоднородностью исследуемых популяций с точки зрения принятых диагностических критериев, типа вмешательства (например, тонзиллэктомия в сравнении с аденотонзиллэктомией) и продолжительности наблюдения до и после хирургия. По мнению авторов, тонзиллэктомия остается высокоэффективным методом лечения детей с PFAPA, но поскольку синдром PFAPA является самоограничивающимся заболеванием, хирургическое вмешательство следует проводить только пациентам, для которых лечение кортикостероидами не является хорошим вариантом (например,g., дети с очень коротким свободным интервалом между эпизодами или дети с длительным заболеванием с дискомфортом родителей / ребенка). Следуя этому подходу, мы отправили 62/268 PFAPA на тонзиллэктомию за последние 15 лет: 60 из 62 пациентов имели полное разрешение эпизодов.
Следуя этому подходу, мы отправили 62/268 PFAPA на тонзиллэктомию за последние 15 лет: 60 из 62 пациентов имели полное разрешение эпизодов.
Учитывая тот факт, что синдром PFAPA у взрослых не является самоограничивающимся заболеванием, тонзиллэктомия была бы хорошим вариантом. К сожалению, имеющиеся данные позволяют предположить, что тонзиллэктомия неэффективна у взрослых.Данные новейшей литературы (см. Таблицу 1) показывают, что тонзиллэктомия была выполнена у 16 из 36 пациентов с диагнозом синдрома PFAPA во взрослом возрасте: ответ на операцию был быстрым и полным у 1 пациента, частичным у 2 пациентов и неэффективным у 13 пациентов. . Из 16 пациентов, перенесших операцию, 4 перенесли тонзиллэктомию в младенчестве из-за рецидивирующего фебрильного фарингита. У 3/4 пациентов после тонзиллэктомии был достигнут период без признаков заболевания в несколько лет до рецидива эпизодов лихорадки, но она не предотвратила дальнейшее развитие синдрома PFAPA во взрослом возрасте.Эти наблюдения очень интересны и заставляют нас предположить, что, вероятно, тонзиллэктомия эффективна для достижения временной ремиссии, но что эффект временный и что повторное появление болезни спустя годы может произойти как следствие компенсаторной гипертрофии с вовлечением других лимфатических станций [97].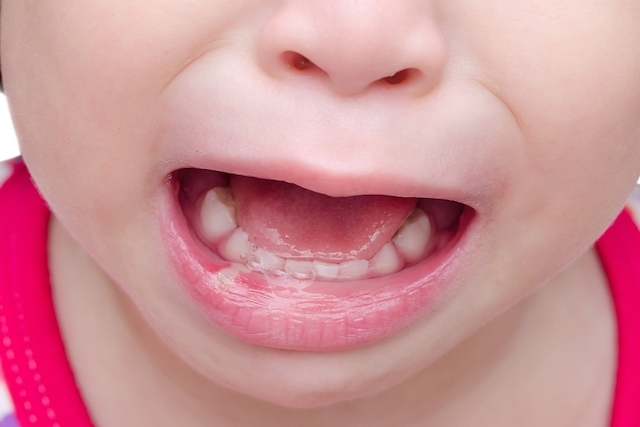 . Для изучения этого вопроса необходимы дальнейшие долгосрочные исследования детей, перенесших тонзиллэктомию.
. Для изучения этого вопроса необходимы дальнейшие долгосрочные исследования детей, перенесших тонзиллэктомию.
Поскольку данные, полученные из исследований экспрессии генов, предоставили доказательства высокого уровня некоторых цитокинов, связанных с инфламмасомами, во время вспышек PFAPA, некоторые авторы предположили, что пациенты могут получить пользу от ингибиторов IL-1, таких как анакинра.Небольшая группа из 5 детей с синдромом PFAPA была пролечена однократной дозой анакинры на второй день лихорадки, что дало значительный ответ как по клиническим, так и по лабораторным параметрам [21]. Недавно мы описали случай 27-летнего мужчины, который был резистентен к традиционной терапии (кортикостероиды, колхицин и тонзиллэктомия) и получал анакинру с полным исчезновением приступов лихорадки [98]. Хотя эти данные очень интригуют, предполагая центральную роль IL-1 в синдроме PFAPA, экономическая эффективность блокаторов IL-1 ограничивает это лечение очень избранными случаями [99].
8.
 Результат
РезультатСиндром PFAPA считается самоограничивающимся заболеванием, которое обычно проходит спонтанно до подросткового возраста, по крайней мере, у детей [14, 90, 91]. Более длительное наблюдение, описанное в литературе, было выполнено Wurster et al., Которые наблюдали группу из 59 пациентов в течение периода от 12 до 21 года. Спонтанное разрешение синдрома PFAPA было описано у 50 пациентов, в то время как только у 9 сохранились типичные основные симптомы PFAPA, хотя лихорадка была менее частой и уменьшалась по степени тяжести и продолжительности [90].Кортикостероиды и аденотонзиллэктомия были эффективными в изменении течения болезни. В течение периода наблюдения не наблюдалось никаких отдаленных последствий или других сопутствующих заболеваний. В других исследованиях с более коротким периодом наблюдения сообщалось о спонтанном разрешении только у 20–32% пациентов.
Нет данных об отдаленных результатах для взрослых пациентов с диагнозом PFAPA-синдром: Colotto et al. сообщили о молодой женщине, у которой в возрасте 21 года был диагностирован синдром PFAPA, у которой обострения окончательно исчезли после приема преднизона и у которой после 5-летнего наблюдения больше не наблюдалось приступов [97].
Синдром PFAPA является причиной рецидивирующих лихорадок аутовоспалительного происхождения. Когда-то считалось, что это не относится к детскому возрасту, это действительно одна из самых распространенных причин периодических лихорадок, и в настоящее время ясно, что болезнь может начаться и во взрослом возрасте. Клинические характеристики взрослых PFAPA совпадают с клиническими характеристиками детей с PFAPA. Основное различие заключается в том, что до сих пор неизвестно, могут ли взрослые с синдромом PFAPA спонтанно претерпевать клиническую ремиссию, и тонзиллэктомия не представляется приемлемым вариантом для этих пациентов.В любом случае, новое описание синдрома PFAPA у взрослых должно повысить осведомленность врачей, и с этого момента этот диагноз всегда следует рассматривать у любого взрослого с длительной историей повторяющихся и необъяснимых эпизодов лихорадки.
Все врачи должны ознакомиться с синдромом PFAPA, и детские ревматологи добавляют его, в частности, в дифференциальную диагностику СПИДа и HPF. Раннее распознавание клинических характеристик позволит сэкономить время и деньги на исследования этих пациентов.Необходимы дальнейшие исследования, чтобы лучше изучить исходы и варианты лечения у конкретной категории взрослых с синдромом PFAPA.
Раннее распознавание клинических характеристик позволит сэкономить время и деньги на исследования этих пациентов.Необходимы дальнейшие исследования, чтобы лучше изучить исходы и варианты лечения у конкретной категории взрослых с синдромом PFAPA.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Дети, язвы и целиакия
25 июня 2020 г.
Частые болезненные язвы во рту могут быть признаком целиакии у детей и взрослых
Эми Ратнер, новый аналитик в области медицины и науки
Согласно новому исследованию турецких ученых, если у вашего ребенка частые болезненные язвы во рту, у него может быть глютеновая болезнь.
Исследование показало, что почти 3 процента из 108 детей, у которых были диагностированы частые язвы, называемые рецидивирующим афтозным стоматитом (РАС), также страдали глютеновой болезнью. По данным исследования, опубликованного в журнале Pediatrics International , это примерно в шесть раз чаще, чем заболеваемость глютеновой болезнью у детей в Турции.
Язвы — это небольшие язвы с красным основанием и желтым слоем, которые могут образовываться на языке или на внутренней стороне щек и губ. Язвы могут появляться и исчезать со временем.РАС может повлиять на любой пол в любом возрасте; однако эти язвы чаще встречаются у женщин, подростков и детей. Примерно каждый пятый человек в общей популяции имеет РАС.
Более ранние исследования показали, что язвы язвы также могут быть симптомом целиакии у взрослых, а иногда и единственным симптомом.
Язвы и целиакия у детей В недавнем исследовании, проведенном учеными из Университета Анкары, приняли участие дети от 6 месяцев до 18 лет, у которых, согласно их медицинским данным, было как минимум три эпизода РАС в течение одного года.Тем, кто впоследствии дал положительный результат на антитела к тканевой трансглутаминазе IGA (tTG), которые развиваются в ответ на вредный белок глютена у пациентов с глютеновой болезнью, были выполнены эндоскопия и биопсия.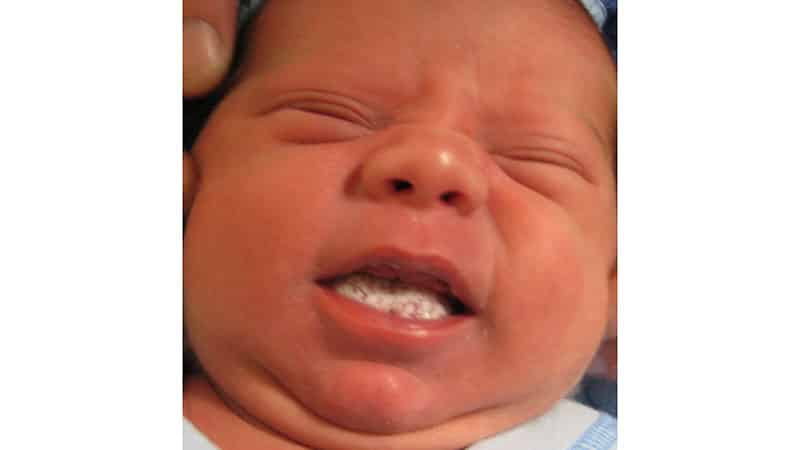 У троих детей по результатам биопсии была диагностирована целиакия.
У троих детей по результатам биопсии была диагностирована целиакия.
Связанные с: Дефекты зубов и целиакия
В дополнение к язвам, участвовавшим в исследовании, дети, у которых была диагностирована глютеновая болезнь, имели легкое недоедание, железодефицитную анемию и железодефицитную анемию.Авторы исследования призвали к скринингу на целиакию у детей с этими симптомами.
Дети с диагнозом целиакия сидели на безглютеновой диете, а в телефонных интервью шесть месяцев спустя их родители сообщили о значительном снижении частоты язвы язвы.
Возможные причины Хотя точная причина рецидивов язвы неясна, генетическая предрасположенность, пищевая аллергия, вирусные и бактериальные инфекции, дефицит витаминов, железа и других веществ, а также системные заболевания связаны между собой, говорится в исследовании.«Присутствие РАС может быть связано с основным воспалительным заболеванием, таким как целиакия», — пишут авторы исследования.
Исследование, проведенное в 2009 году учеными из Ирана, показало, что язвы могут быть единственным симптомом у 5 процентов пациентов с глютеновой болезнью. Авторы этого исследования сказали, что глютеновая болезнь должна рассматриваться, когда пациенты обращаются с рецидивирующими язвами язвы, которые не поддаются традиционному лечению.
За два года 247 пациентов в возрасте от 11 до 40 лет, страдающих РАС, были обследованы на целиакию.Было диагностировано почти три процента, что в три раза превышает нормальный уровень диагностики целиакии среди населения Ирана. Все пациенты, у которых были и язвы во рту, и глютеновая болезнь, имели рецидивирующие язвы язвы в течение в среднем 4,5 лет и не реагировали на предыдущее лечение обычными препаратами. Когда для четырех изучаемых пациентов была введена безглютеновая диета, у всех наблюдалось значительное улучшение РАС в течение двух-шести месяцев. Ни у одного из участников исследования не было желудочно-кишечных симптомов.
Подробнее об исследовании можно прочитать здесь.
синдромов периодической лихорадки | Герцог Здоровье
Синдромы периодической лихорадки — это группа редких, часто наследуемых состояний; может быть семейная история подобных эпизодов. Эпизоды лихорадки не вызваны инфекцией и не связаны с аутоиммунным заболеванием, таким как системная красная волчанка. Синдромы периодической лихорадки обычно включают эпизоды нерегулируемого воспаления, поэтому они также известны как аутовоспалительные состояния.
Периодическая лихорадка, Афтозный стоматит , Синдром фарингита, аденита (PFAPA)
PFAPA, вероятно, является наиболее распространенным заболеванием. Часто появляется в раннем детстве (в возрасте от 2 до 5 лет). У детей периодически возникают лихорадка, язвы во рту, боли в горле и увеличение лимфатических узлов на шее. Между эпизодами бывают регулярные интервалы. Нет никаких долгосрочных осложнений, связанных с PFAPA, и рекомендуется лечение, чтобы минимизировать или устранить симптомы и позволить вернуться к обычной деятельности. PFAPA может длиться несколько лет, но часто проходит самостоятельно в течение второго десятилетия жизни.
PFAPA может длиться несколько лет, но часто проходит самостоятельно в течение второго десятилетия жизни.
Семейная средиземноморская лихорадка (FMF)
Это генетическое заболевание чаще всего поражает людей средиземноморского и ближневосточного происхождения. Это вызывает периодические лихорадки, сопровождающиеся болью и отеком в области живота, груди или суставов. Из-за сильного болезненного отека сустава становится трудно ходить. Обычно он поражает детей в возрасте до 10 лет. При отсутствии лечения FMF может привести к опасному накоплению белков, так называемому амилоидозу, что может привести к органной недостаточности.
Фактор некроза опухоли Связанный с рецептором Периодический синдром (TRAPS)
Это состояние вызывает перемежающуюся лихорадку с болезненной сыпью, ознобом и мышечной болью. Начало часто бывает в детстве, но может быть отложено до середины зрелого возраста. Помимо симптомов, характерных для других синдромов периодической лихорадки, у людей с TRAPS часто наблюдаются сопутствующие глазные симптомы, включая конъюнктивит и отек вокруг глаз.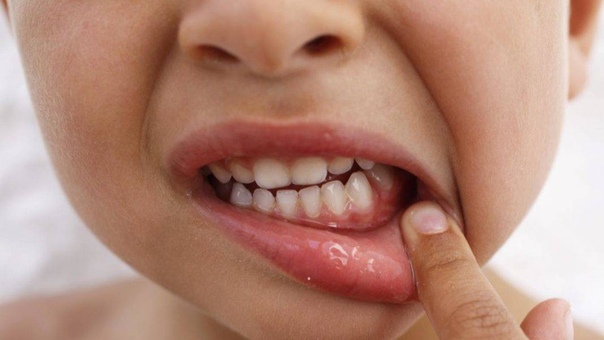

 Афтозный стоматит проявляется в форме воспалительных очагов округлой формы.
Афтозный стоматит проявляется в форме воспалительных очагов округлой формы. Цельное молоко и соки на время стоит исключить.
Цельное молоко и соки на время стоит исключить.
 Как результат – аллергические высыпания. Провоцирующими факторами появления аллергии бывают:
Как результат – аллергические высыпания. Провоцирующими факторами появления аллергии бывают: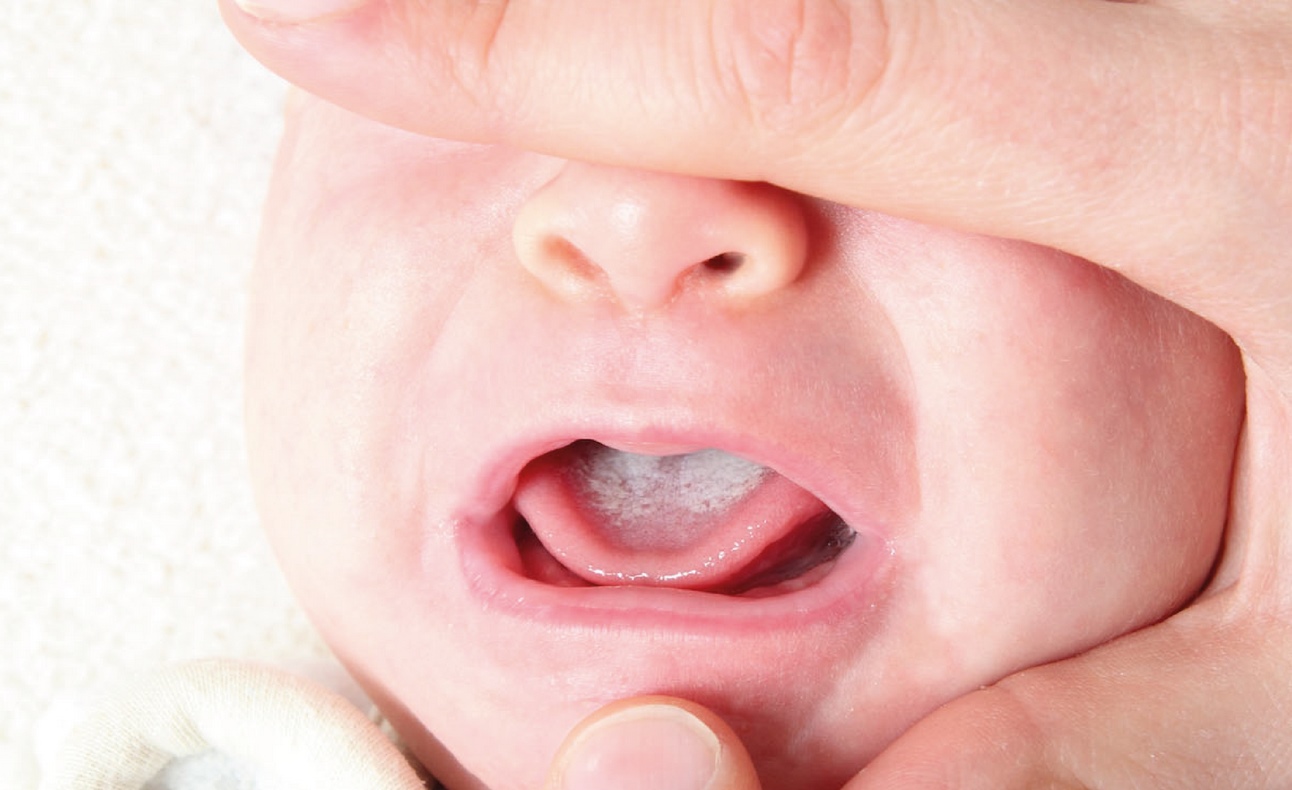 Характерные симптомы данной формы стоматита – появление афт либо язв, имеющих округлые края.
Характерные симптомы данной формы стоматита – появление афт либо язв, имеющих округлые края.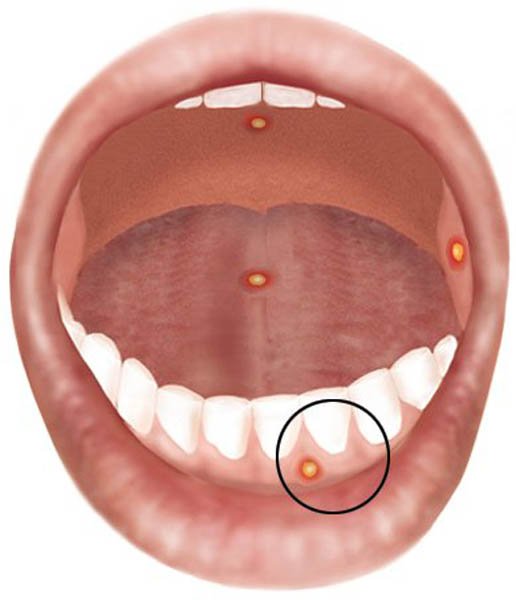
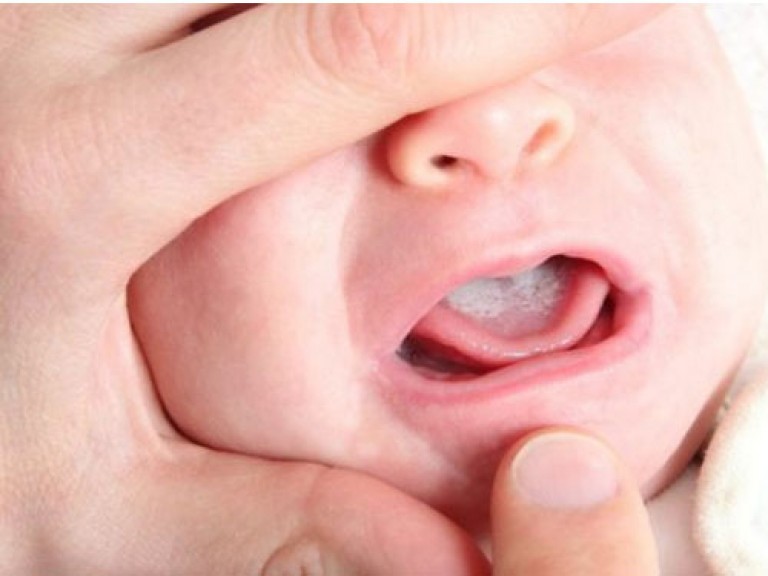
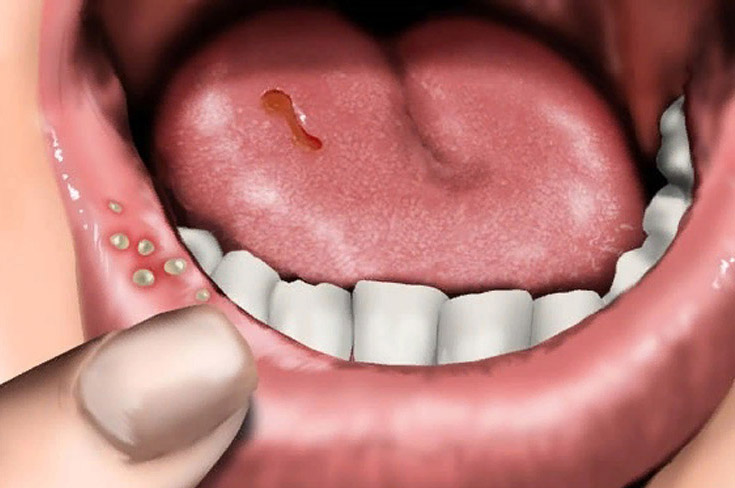
 3 ± 9,3
3 ± 9,3